Abstract
-
Objectives
- We investigated clinical significance of head shaking nystagmus (HSN) and perverted HSN (pHSN) in patients with peripheral and central vestibular disorders.
-
Methods
- We reviewed medical records of 822 consecutive subjects who were referred to a dizziness clinic. We performed neurologic examination including video-oculography in darkness for 60 seconds before, during and for 100 seconds after head-shaking. HSN was considered to develop when post-head-shaking nystagmus last at least 5 beats with latency from end of head-shaking of no more than 5 seconds, and a velocity at least 3°/sec.
-
Results
- In control group (n=45), there were observed spontaneous nystagmus (SN) in 2.2%, HSN in 17.8%, pHSN in 6.7%. In patients with peripheral vestibular disorder group (n=397), there were observed SN in 14.1%, HSN in 40.6%, pHSN in 9.8%. In patients with central vestibular disorder group (n=217), there were observed SN in 17.5%, HSN in 24.0%, pHSN in 13.4%. In unspecified dizziness group (n=208), there were observed SN in 1.9%, HSN in 13.0%, pHSN in 1.9%. pHSN was frequently observed in central vestibular disorders such as stroke, vestibular migraine, cerebellar ataxia, and vertebro-basilar insufficiency. However, pHSN was also observed at higher rate than expected in peripheral vestibular disorders including benign paroxysmal positional vertigo especially involving vertical canals, Meniere disease and even in unilateral vestibulopathy.
-
Conclusions
- Our results show that perverted HSN in dizzy populations was frequently observed not only in cases of central vestibular disorders but also in peripheral disorders. Perverted HSN can develop by any conditions that cause difference in vestibular velocity storage in vertical component of vestibular-ocular reflex.
-
Keywords: Nystagmus; Vestibular function test; Vestibuloocular reflex; Central origin vertigo; Peripheral vertigo
-
중심단어: 안진, 전정기능검사, 전정안반사, 중추성 현기증, 말초성 현기증
서 론
어지럼 환자에서 말초성 어지럼과 중추성 어지럼을 감별하는 것은 중요하다. 병력청취와 함께 신경이학적 검사로 자발 및 유발안진, 체위안진검사(positional test), 두진후안진(head-shaking nystagmus, HSN), 신속안구운동, 원활추종안구운동, 전정안반사(vestibule-ocular reflex, VOR), 운동조화 및 소뇌기능 검사 등으로 말초성 어지럼과 중추성 어지럼을 감별하는데 도움을 줄 수 있다[1]. 이 중 두진후안진검사는 검사자가 환자의 두부를 양측으로 쥔 다음 약 20초 동안 2–3 Hz의 수평 두진(shaking)을 가한 후에 안진을 유발함으로써 일측성 전정신경병증의 진단에 이용된다[2,3]. 두진후안진은 말초성 및 중추성 전정신경병증의 감별에도 이용되며, 말초성 전정병증에서 두진후안진(HSN)은 일반적으로 병소 반대측으로 향한다[4]. 이는 Ewald의 제 2법칙에 따라 비대칭적인 전정입력신호와 중추성 속도-저장기전(velocity-storage mechanism)으로 설명한다[4,5]. 그 외 두진후안진의 병태생리로 전정입력(vestibular input)을 보존(preservation)하는 중추성 속도-저장기전이나 1차 전정입력 활동성(vestibular afferent activity)의 적응(adaptation)으로도 설명할 수 있다[3]. 이전 연구에서는 두진후안진이 전정신경염, 메니에르병, 청신경질환 등 말초 전정신경병증에서 나타날 수 있으며, 두진후안진의 초기방향을 확인하여 해당 질환의 방향을 국소화하는데 보조적으로 이용되고 있다. 한편, 중추성 병소에서는 두진후안진이 매우 다양한 양상으로 나타날 수 있는데, 머리를 약하게 흔든 후에 매우 강한 안진이 유발되거나, 초기 안진이 병변쪽으로 향하는 경우, secondary phase가 매우 강하게 나타나는 경우, 칼로리 마비가 없이 강한 두진후안진이 관찰되는 경우, 머리회전과 다른 방향으로 안진이 유발되는 경우(두진후이상안진, perverted HSN, pHSN), 두진에 의해 자발안진이 역전되는 경우 등은 중추성 병소를 시사한다[1]. 두진후이상안진(pHSN)은 두부진동 평면상과 다른 평면상의 안진이 발생하는 것을 말한다. 예를 들면 yaw 평면으로 두부를 흔들었을 때 하방안진이나 상방안진 등 수직안진이 발생하는 경우이다. 두진후이상안진은 주로 국소성 연수[6], 소뇌의 결절[7] 또는 국소성 뇌교[8] 등 병소의 중추성 전정신경병증에서 발생한다고 알려져 있다. 두진후이상안진의 발생은 비대칭적인 속도저장 체계의 부하(charge)나 수평성 및 수직성 속도저장경로 사이에 비정상적인 교차-짝지음반응(cross-coupling)으로 설명된다[6,9]. 이 교차-짝지음 반응은 일반적인 전정소뇌를 포함하는 중추성 전정경로의 병소로 발생한다고 알려졌다[7]. 하지만 아직까지 중추성 혹은 말초성 어지럼 환자에서 두진후이상안진의 빈도나 임상적 의의에 대한 체계적인 연구가 되어있지 않다.
본 연구에서는 어지럼 환자 822명의 임상기록과 신경이 과적 소견, 영상검사 등을 토대로 말초성 혹은 중추성 전정질환으로 구분하여 안구운동기록을 통한 두진후안진 및 두진후이상안진을 분석하여 실제 임상에서 두진후이상안진의 임상적 중요성을 찾고자 하였다. 본 연구의 목적은 중추성 및 말초성 어지럼 환자에서 두진후안진 및 두진후 이상안진의 빈도와 그 특징을 밝히고자 하였다.
대상 및 방법
1. 대상자
어지럼, 현훈 또는 균형장애를 주소로 전북대학교병원 어지럼 클리닉에 2010년 1월부터 2010년 12월까지 내원한 총 7,544명의 환자를 대상으로 조사하였다. 본 연구는 후향적 의무기록을 바탕으로 자세한 병력청취와 신경이학적 검사소견인 어지럼/현훈의 양상, 빈도, 안진, 혈관질환위험도 및 이과적 증상, 소뇌 증상 등 신경학적 증상을 조사하였다. 안진과 비정상 안구운동, 자발 및 주시유발 안진(gazed-evoked nystagmus, GEN), 두진후안진, 체위성 안진, 기타 소뇌 또는 일반 신경학적 증상도 같이 확인하였다. 신경학적 이상징후가 있고 심한 균형장애 및 진동시 등이 1주 이상 지속된 경우 두부 magnetic resonance imaging(MRI) 등 영상검사 시행여부를 조사하였고, 65세 이상의 혈관성 위험인자가 있는 환자들은 두부 MRI를 시행한 환자들만 포함하여, 중추성질환 여부를 감별하였다. 자발안진 및 두진후안진 분석은 3차원 비디오안구운동검사(3-dimensional video-oculography, VOG)로 확인하였으며, 두진후안진은 최대 완서상속도(slow-phase velocity, SPV) 및 안진 기간을 확인하였다.
청력 또는 전정기능 이상의 과거력이나 증상이 없는 건강한 성인 45명을 모집하여 3D VOG 검사를 이용하여 자발 및 두진후안진, 신속안구운동, 추종안구운동 등 신경이학적 검사를 실시하였다.
모든 연구 과정은 헬싱키 선언 규정을 준수하였고, 전북대학교병원 의생명연구원의 생명윤리규정을 준수하였다.
2. 각 질환군 별 임상적 특징 및 분류기준
1) 중추성 전정질환(central vertigo)
(1) 천막하병소(Infratentorial lesion)
① 뇌간, 소뇌경색(Brainstem or cerebellar infarction): 급성 어지럼 환자에서 신경학적 이상소견과 두부 MRI에서 뇌간이나 소뇌경색이 관찰된 군[10].
② 척추기저동맥 일과성 대뇌허혈발작(Vertebrobasilar transient ischemic attack, TIA): 후방순환 허혈로 인한 어지럼과 복시, 시력저하, 편마비나 실조증 등의 일시적인 신경 학적 징후를 보이나, 두부 MRI상 급성기 병소가 관찰되지 않은 군[11].
③ 전정 편두통(Vestibular migraine): 6개월이상 지속되는 편두통과 어지럼이 있으며, Neushauser와 Lempert의 2014년 전정편두통의 진단기준에 맞는 군.
④ 그 외 어지럼과 함께 소뇌위축(cerebellar atrophy) 및 올리브교뇌소뇌위축증(olivopontocerebellar atrophy, OPCA), 다발성경화증(multiple sclerosis, MS), 시신경척수염(neuromyelitis optica, NMO), 혈관종(hemangioma), 아놀드-키아리 기형(Arnold-Chiari malformation), 뇌종양(brain tumor) 등 천 막하 부위에 두부 영상 검사상 병소가 확인된 군.
(2) 천막상 병소 군(supratentorial lesion)
① 전방순환 뇌경색(cerebral infarction on anterior circulation): 급성 어지럼과 신경학적 이상소견을 보이는 환자에 서 두부 MRI에서 뇌간 및 소뇌가 아닌 전방순환 영역에서 급성기 뇌경색 소견이 관찰된 군[12].
② 두개내 일과성 허혈발작(intracranial transient ischemic attack, intracranial TIA): 일시적인 구음장애, 편마비 등 신 경학적 이상징후가 있는 어지럼 환자에서 복시, 시력저하, 실조증 등 척추뇌저동맥 TIA를 의심할만한 증상이 관찰되지 않으며, 두부 MRI상 급성기 병소가 관찰되지 않은 군[13].
③ 두부 영상 소견에서 천막상 부위에 뇌경색 외 다른 병소가 확인된 군.
(3) 비특이적 중추성 질환군(Unspecified central vertigo)
어지럼을 호소하며 중추성 신경이학적 증상 및 신경학적 이상소견이 관찰되나 두부영상에서 급성기 뇌병소가 관찰되지 않는 군으로 상기 언급된 중추성 질환군 소견에 부합하지 않은 군.
2) 말초성 전정질환(peripheral vestibular disorders)
(1) 양성 발작성 체위현훈(benign paroxysmal positional vertigo, BPPV)
어지럼이 Dix-Hallpike 조작이나 supine head-turn 자세에 유발되는 특징적인 혼합성 회선-수직성 안진이 수초간의 잠복기 후에 관찰되며 발작성 안진과 어지럼이 수 초간 지속되는 그룹.
(2) 일측 전정병증(unilateral vestibulopathy)
① 전정신경염(vestibular neuritis): 급성 지속성 어지럼으로 자발성의 혼합성 수평회선의 단일방향 안진을 보이며, 청력이상이나 중, 내이에 이상이 없으며 병변측에서 칼로리 일측 마비가 25% 이상인 그룹.
② 전정신경병증(Vestibulopathy): 만성 발생의 어지럼, 균형장애가 3개월 이상 지속되며 신경이과적 검사 및 전정 기능검사에서 확인된 상태.
③ 메니에르병(Meniere’s disease): American Academy of Otolaryngology-Head and Neck Surgery의 1995년 진단기준 에 정의된 일측성 메니에르병에 해당하는 환자.
④ 뇌신경장애(cranial nerve palsy): 어지럼 환자 중 복시 등 말초 뇌신경장애 소견이 관찰되었으나 영상 소견 상 뇌 의 기질적 질환이 관찰되지 않은 환자군.
⑤ 자율신경병증(dysautonomia): 어지럼 환자 중 3가지 이상의 자율신경 이상 증상이나, 검사상 자율신경 이상 소견 관찰되었으며, 그 외 당뇨나 다른 뇌의 기질적 질환, 전 정신경이상이 동반되지 않은 상태[14].
⑥ 그 외 미로 진탕(labyrinth contusion), 전정 발작(vestibular paroxysma), 기타 전정미로성 질환(상반고리관 결손 증후군[superior canal dehiscence syndrome, SCDS]), 이경화 증(otosclerosis) 등.
3) 비특이적 질환군(unspecified group)
어지럼이 말초나 중추성 질환군에 포함되지 않는 군, 정 신적 원인, 비특이적 두통, 그 외 내과적 질환이 동반된 질 환 등을 포함함.
3. 영상안구운동 기록
3차원 비디오안구운동검사(SMI, Teltow, Germany, resolution of 0.1°, sampling rate of 60 Hz)를 이용하여 컴퓨터화한 연산 기법을 이용한 안구운동 기록을 시행하였다. 안구운동검사는 자발안진, 주시유발안진, 신속안구운동 및 원활추종안구운동, 시운동성 안진, 체위변환검사, 두진후안진 등을 포함하였으며, 두진후안진은 환자가 의자에 앉은 채로 30°의 고개를 숙인 상태에서 검사자가 약 15–20초동안 30회의 수평으로 고개를 흔들었으며, 안구운동도 같이 기록했다. 두진 전 30초와 두진 후 100초 동안 시고정하지 않은 상태로 자발안진 여부를 기록하였으며, 두진 후 잠복기 5초 이내 최소 5회의 안진이 최고 완서상속도(slow pahse velocity, SPV)가 5°/sec 이상이면 두진후안진이 발생한 것으로 판명하였다. 두진후이상안진은 수평 두진후에 수직성 또는 회선성 안진이 우세하게 나타나는 것으로 정의하였고, 최고 서상 속도가 5°/sec 이상일 때 양성으로 하였다.
4. 통계 기법
어지럼 환자군과 정상 대조군 간, 그리고 환자군에서 말초성 전정질환군과 중추성 전정질환군 간의 자발안진, 두진후안진, 두진후이상안진의 빈도와 각 최고 서상 속도, 양상을 비교하였으며, 이를 위해 카이 스퀘어(χ2)와 도수적t 검정을 실시하였다. 모든 통계학적 분석은 SPSS ver. 20.0(IBM Co., Somers, NY, USA)을 이용하여 p<0.05를 통계학적으로 의미가 있는 것으로 분석하였다.
결 과
1. 질환군 분류와 신경이학적 관찰
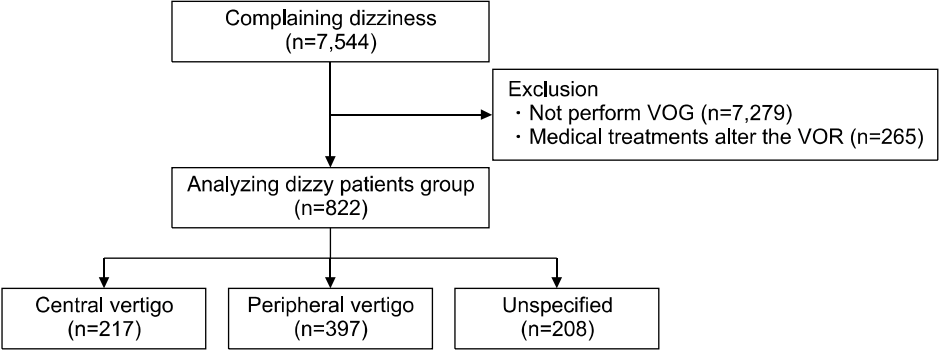
총 7,544명의 어지럼 환자 중 비디오안구운동검사를 시행하지 않았거나 검진이 불충분하거나 심한 내과적 질환, 전정안구반사에 영향을 주는 약물을 복용중인 환자를 제외하고 총 822명의 환자를 분석하였다(age range, 35–82 years; mean age±standard deviation [SD], 58.7±12.5 years; 391men [47.5%]) (Fig. 1). 정상 대조군(n=45, age range=22–77years, mean age±SD=43.2±15.7 years, 25 men [55.6%])과 환자군(n=822, age range=22–77 years, mean age±SD=58.7±12.5years, 391 men [47.5%]) 사이에 나이와 성별에 유의한 차이는 보이지 않았다(p=0.16, p=0.42). 총 822명의 환자 중 중추성 전정질환으로 분류된 환자는 217명(26.4%), 말초성 전정질환은 397명(48.3%) 그리고 비특이적 질환그룹은 20명(25.3%)으로 분류되었다(Table 1, Fig. 1).
환자군에서 자발안진은 98명에서 관찰되었으며(98/822, 11.9%), 자발안진의 정도는 평균 수평 6.5°±7.1°/sec, 수직3.9°±2.5°/sec, 회선 5.5°±8.1°/sec을 보였다(Table 1). 두진후안진은 240명에서 관찰되었으며(240/822, 29.2%), 두진후안진의 정도는 수평성분의 평균이 10.4°±7.9°/sec로 관찰되었다. 환자군에서 두진후이상안진은 72명에서 관찰되었으며(72/822, 8.8%), 이 중 수직성분 두진후이상안진은 67명에서 관찰되었고(하향안진 60명, 상방안진 7명), 수직성분의 평균 완서상속도는 10.5°±9.5°/sec였다. 회선성분으로의 두진후이상안진도 11명에서 관찰되었고(14/72, 19.4%, 시계방향안진 8명, 반시계방향안진 3명), 회선성분의 평균 완서상속도는 11.7°±6.9°/sec였다(Table 1).
대조군에서 자발안진은 1명(1/45, 2.2%), 두진후안진은 8명(8/45, 17.8%), 그리고 두진후이상안진은 3명(3/45, 6.7%)에서 관찰되었으며, 이들 모두는 하향안진(평균 9.8°±4.5°/sec)이었으며 회선성분은 관찰되지 않았다(Table 1).
2. 각 질환군에서의 두진후안진과 두진후이상안진
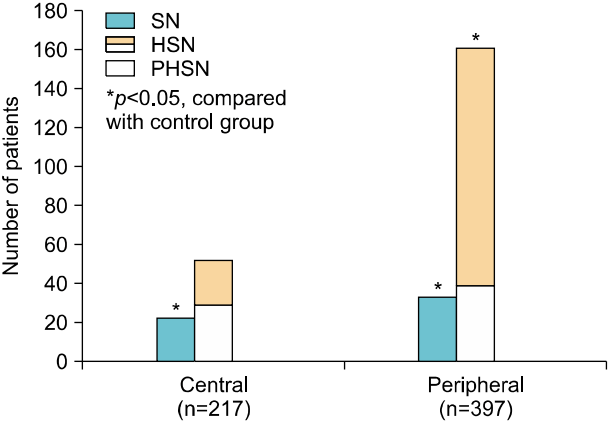
중추성 전정질환군에서 자발안진은 17.5% (38/217명)에서 관찰되었으며, 두진후안진은 24.0% (52/217명)이었으며 이 중 두진후이상안진은 55.8% (29/52명)였다. 말초성 전정질환군에서는 자발안진은 14.1% (56/397명), 두진후안진은 40.6% (161/397명)에서 관찰되었으며 이 중 두진후이상안진은 24.2% (39/161명)였다. Table 2에서 각 질환 별 자발안진, 두진후안진 그리고 두진후이상안진의 빈도 및 두진후안진 및 두진후이상안진의 각 성분별 평균완서상속도를 기술하였다.
정상 대조군에서 자발안진을 보인 경우 평균 완서상속도는 수평성분 1.5°/sec, 수직성분은 3.7°/sec이었으며, 중추성 질환군에서는 자발안진의 수평성분은 4.4°/sec, 수직성분은 4.0°/sec, 회선성분은 3.4°/sec으로 중추성 질환군에서 정상대조군보다 자발안진의 빈도에서 유의한 증가를 보였고(p=0.01), 회선성분의 평균 완서상속도에서 유의하게 증가된 소견을 보였다(p=0.02) (Table 1, Figs. 2, 3). 또한 말초성 질환군에서는 자발안진의 수평성분은 7.5°/sec, 수직성분은 3.9°/sec, 회선성분은 6.6°/sec으로 말초성 질환군에서 자발안진의 빈도에서 정상대조군에 비해 유의한 증가를 보였지만(p=0.01), 평균 서상 속도 모든 성분에서 두 군 간 유의한 차이를 보이지 않았다(p>0.05) (Table 1, Figs. 2, 3). 비특이적 질환군에서는 자발안진의 수평성분은 3.9°/sec, 수직성분은 1.8°/sec, 회선성분은 0°/sec으로 비특이적 질환군에서 자발안진의 빈도와 평균 서상 속도에서 모두 정상대조군에 비해 두 군 간 유의한 차이를 보이지 않았다(p>0.05) (Table 1). 중추성과 말초성 질환군 사이에 자발안진의 빈도에서 두 군 간에 두 유의한 차이를 보이지 않았다(p=0.16) (Table 1, Figs. 2, 3).
정상 대조군에서 두진후안진을 보인 경우 평균 완서상속도는 수평성분 8.5°/sec, 수직성분은 9.8°/sec 이었으며, 중추성 질환군에서는 두진후안진의 수평성분은 8.8°/sec, 수직성분은 11.0°/sec, 회선성분은 12.7°/sec으로, 두진후안진의 빈도와 수평, 수직, 회선의 평균서상 속도 모두에서 두군간 유의한 차이는 관찰되지 않았다(Table 1, Figs. 2, 3). 또한 말초성 질환에서는 두진후안진의 수평성분은 11.3°/sec, 수직성분은 10.7°/sec, 회선성분은 11.4°/sec으로, 두진후안진의 빈도와 수평, 수직, 회선의 평균서상 속도 모두에서 두 군간 유의한 차이는 관찰되지 않았다(Table 1, Figs. 2, 3). 또한 비특이성 질환에서는 두진후안진의 수평성분은 7.4°/sec, 수직성분은 5.1°/sec, 회선성분은 0°/sec 으로, 두진후안진의 수평성분의 평균완서상속도에서 정상대조군에서 비특이적 환자보다 유의한 증가를 보인 것 제외하고(p=0.04), 두진후안진의 빈도와 수평, 회선의 평균서상 속도 모두에서 두 군간 유의한 차이는 관찰되지 않았다(p>0.05) (Fig. 3). 말초성 질환군에서 중추성 질환군보다 두진후안진의 빈도가 유의하게 빈번히 관찰 되었으며(40.6% vs. 24.0%, p<0.01), 중추성 질환군에서 말초성 질환군보다 두진후이상안진의 빈도에서 유의하게 빈번히 관찰되었다(55.8% vs. 24.2%, p<0.01) (Table 2). 중추성과 말초성 질환군 사이에 두진후안진의 수평, 수직 및 회선성분의 평균 서상 속도는 두 군 간에 모두 유의한 차이를 보이지 않았다(p=0.06, p=0.46, p=0.40) (Table 2).
고 찰
중추성 전정경로이상에서도 말초성 질환만큼 두진후안진을 유발하였는데, 중추성 전정저장기전의 불균형으로 인해 두진이 멈춘 후에도 안진반응이 나올 수 있다. 두진후이상안진은 전정반응의 비정상적인 교차-짝지음 반응으로 인해, 수평의 전정안반사에서 나오는 경로에 대한 수직 평면에서 전정신호의 부적절한 저장의 결과로 설명된다[6]. 이 교차-짝지음 반응의 비정상적인 전정반응은 일반적으로 전정소뇌 등 중추성 전정경로이상에서 발생한다[6]. 본 연구 결과는 이전 보고들과 마찬가지로 두진후이상안진이 뇌간, 소뇌경색 환자에서 주로 관찰되었으며 병소의 위치는 대부분 후하소뇌동맥영역, 중소뇌다리, 소뇌 목젖, 가쪽연수, 뇌교 앞부분에서 관찰되었다(Table 2).
뇌간의 연수 병소에서 두진후이상안진은 Roller 핵과 연수의 사이신경세포(nucleus intercalatus)로부터 혀밑신경앞핵(nucleus prepositus hypoglossi)과 Cajal 사이핵(interstitial nucleus of Cajal)까지의 전정신호의 전기시냅스 전달이상으로 설명하는데, 수평 전정안반사 경로의 활성에 반응하여 수직 평면에서 전정신호의 부적절한 저장을 유발한다고 하였다[6]. 소뇌병소에서 두진후이상안진은 상반고리관의 중추경로의 억제 이상으로 설명될 수 있다[15]. 즉, 소뇌타래는 정상적으로 후반고리관이 아닌 상반고리관에서 나오는 중추성 전정경로를 억제하는데[16], 소뇌타래 병소로 인한 상반고리관의 탈억제(disinhibition)는 두진 중에 안구의 상방변이를 유발하고 하향안진을 유발하게 된다[15,17]. 하지만 두진 후 이상 안진의 정확한 메커니즘은 아직 확실치 않다. 원숭이 연구에서 소뇌결절과 수직 소뇌목젖이 각전정안반사의 공간 지남력을 조절하고 머리기울임 중 속도저장의 교차-짝지음 반응에 관여하는 것으로 알려져 있으며[18], 이 영역의 손상은 yaw 평면에서 두진시 교차-짝지음 반응의 비정상적인 활성을 유도하여 두진후이상안진을 유발한다. 또한 소뇌 결절병소는 두진 후 이상 안진을 유발하는데, 이는 소뇌결절이 두부기울임 속도저장의 교차-짝지음 반응에 관여하고, 각속도의 전정안반사의 공간지각력을 조절하는 것으로 알려져 있기 때문이다[7]. 다른 소뇌나 뇌간 병소가 있는 환자들에서도 두진후안진이 보고되고 있다.
본 연구에서 전정편두통 환자에서도 두진후이상안진이 관찰되었는데(3/46, 5.9%), 모두 하향안진으로 관찰되었다. 다른 보고에서는 21%의 전정편두통환자에서 두진후이상안진을 보였다고 하였고[19], 일부에서는 자발안진, 주시유발안진, 체위성 안진, 원활추종운동장애, 보행장애 등이 급성기 편두통 시기에 관찰되었다는 보고도 있다[20]. 전정편두통은 주로 뇌간 및 소뇌의 전정계에 영향을 주는 중추성질환으로 알려져 있다[20]. 한 연구에서는 전정편두통의 급성기 소견은 환자의 반수에서 중추성 전정증후군으로 발현되고, 15%에서는 말초성 전정증후군으로 발현된다고 보고하였다[20]. 본 연구에서는, 전정편두통 환자에서 두진후이상안진의 정확한 발생기전은 명확하지 않았지만, 뇌간 또는 다른 소뇌 일부에서 중추성 전정경로가 침범되었을 것으로 추정되고 있다.
중추성 전정질환에서 두진후이상안진의 병태생리가 설명되고 있지만, 말초성 전정질환에서 두진후이상안진의 병태생리는 아직 규명 중이다[6,21]. 본 연구에서는 말초성전정질환인 수직반고리관형의 양성발작성체위성현훈, 메니에르병, 심지어는 일측성 전정신경병증 등에서 두진후 이상안진이 관찰되었다. 이전 연구에서 전정신경병증에서 관찰되는 두진후이상안진 중 전정신경염은 상반고리관 및 가반고리관이 후반고리관보다 더 손상 받기 때문이라고 보고하였다[22]. 다른 연구에서는 두진 중에 손상된 상반고리관과 보존된 후반고리관으로부터 나오는 비대칭적 전정입력이 상방의 두진후이상안진을 유도한다고 보고하였다. 또 다른 최근 연구에서는 전정신경염 환자에서 추적관찰시에, 수직성분 중 하향안진이 우세하게 관찰된다고 하였고[21], 두진후이상안진의 하향성 역전은 중추성 보상으로 인한 것으로 설명될 수 있다. 전정-소뇌의 긴장성 억제는 주로 위세반고리관에서 나오는 중추성 전정경로를 표적으로 하여[23] 이득증가를 위한 중추성 보상과정 중에 전정-소뇌 조절의 탈억제가 하향의 수직성 두진 후 안진을 유발하게 된다[21].
최근 연구에서 메니에르병 환자에서 약한 두진후이상안진(수직성 최소 서상 속도 <4°/sec)이 보고되고 있으며[24], 다른 연구에서는 급성 전정신경병증 시기의 전정신경염, 메니에르병, 전정편두통 환자에서 상방의 두진후안진을 보였지만, 추적관찰 시 하향으로 역전을 보여주는데, 이는 전정기관 및 전정 보상에 수직 성분이 관여함을 시사한다고 하였다. 또한 수직 반고리관의 비대칭적인 손상이나 속도저장계의 지남력 장애와 연관이 있음을 보여준다[21]. 본 연구에서 메니에르병 환자 48명 중 3명(6.3%)에서 두진후이상안진을 보여주는데 하향안진 3명(수직성 최소 서상 속도가 6°/sec 이상), 상방안진 1명, 시계방향안진 3명이 관찰되어, 수직 안진이나 회선안진이 동반될 수 있음을 보여주고 있다. 하향안진은 비정상적인 수직 반고리관 경로에 대한 소뇌에서의 보상 결과로 설명될 수 있겠다.
또한 본 연구에서, 양성발작성체위현훈 환자의 11.8%(19/160)에서 두진후이상안진이 관찰되었는데, 이 중 후반고리관형 환자(4명)는 모두 하향안진을 보였고, 지향성 가반고리관형(1명)은 하향안진, 천향성 가반고리관형 8명 중6명이 하향안진, 2명이 상방안진, 1명이 시계방향안진을 보였다(Table 2). 양성발작성체위현훈에서 두진후이상안진의 발생기전은 명확하지 않지만, 두부회전시 특정 반고리관의 마루(cupula)에 작용하는 힘의 정도의 기하학적 관계(geometrical relationship)와 관련되어 있을 것으로 추정된다. 수직 반고리관 자체는 완벽하게 수직이 아닐 수도 있고, 수평 반고리관 자체도 완벽하게 수평이 아닐 수 있으므로, 수평 반고리관은 수평평면에 가깝게 놓여 있지만, 기울어져 있어 양쪽에서 가쪽 후방으로 아래로 놓이게 된다. 따라서 두부가 yaw 평면으로 회전 중에 비록 수평 반고리관이 우선 흥분되지만, 일부에서는 roll 평면으로 회전할 때도 있고, 심지어 일부 pitch 평면으로 회전할 때도 같이 흥분되게 된다. 따라서 수평으로 두진시 가반고리관만이 아니라 후반고리관도 같이 흥분될 수도 있다. 또한 본 연구에서 가반고리관형보다 후반고리관형 양성발작성체위현훈에서 두진후이상안진이 더 관찰되는 것으로 보아, 양성발작성체위현훈 질환 자체에서 기인하는 이석기관 및 반고리관 자체의 이상으로 인해[25], 수평으로 두진시 속도저장기전의 불균형을 유발하여 수직성분의 두진후이상안진이 발생할 수 있을 것으로 추정된다.
본 연구에서 정상 대조군에서도 소수이지만 약하게 두진후이상안진이 관찰되었으며(3/45, 6.7%) 모두 하향안진이었고, 회선성분은 관찰되지 않았다. 전정질환군에서는 중추성질환 뿐 아니라 말초성 전정질환인 양성발작성체위성현훈, 전정신경병증, 메니에르병 등 말초성 전정질환에서도 에서도 두진후이상안진이 관찰되어 다양한 기전에 의한 소견임을 시사한다. 말초성 전정질환에서 두진후이상안진의 기전은 아직 규명이 필요하지만, 수직성 또는 수평성 반고리관 경로의 이상자극과 연관되는 것으로 생각되며, 전정속도저장기전의 수직성 불균형을 초래하는 어떠한 중추성이나 말초성 전정질환에서 발생할 수 있으므로, 두진후이상안진 단독이나 그 자체로 중추성 질환과 말초성 전정질환을 감별하는 특이적 징후가 될 수 없음을 시사한다.
ARTICLE INFORMATION
-
No potential conflict of interest relevant to this article was reported.
Fig. 1.Flow diagram of the study. VOG, video-oculography.
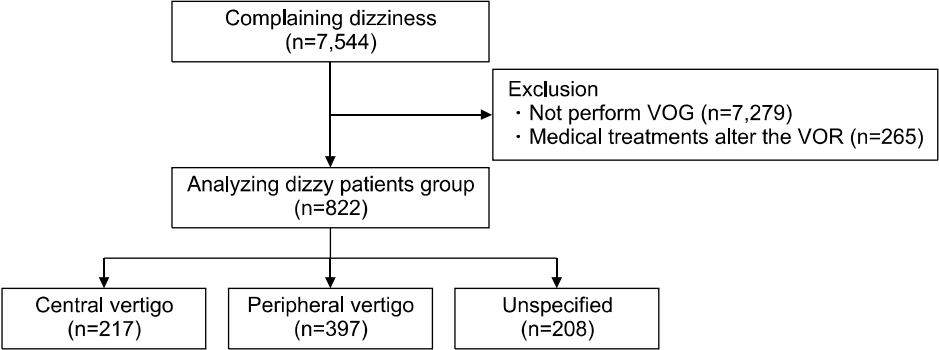
Fig. 2.Comparison with the rate of pSHN and HSN in each group. SN, spontaneous nystagmus; HSN, head shaking nystagmus; PHSN, perverted head shaking nystagmus.
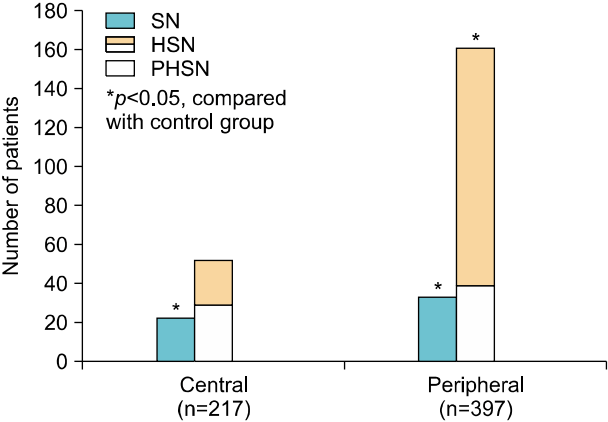
Fig. 3.Diagram and result of the head-shaking test with the patients of central and peripheral vestibular disorders (°/sec: mean amplitude of nystagmus). SN, spontaneous nystagmus; HSN, head shaking nystagmus; H, horizontal; V, vertical; T, torsional.
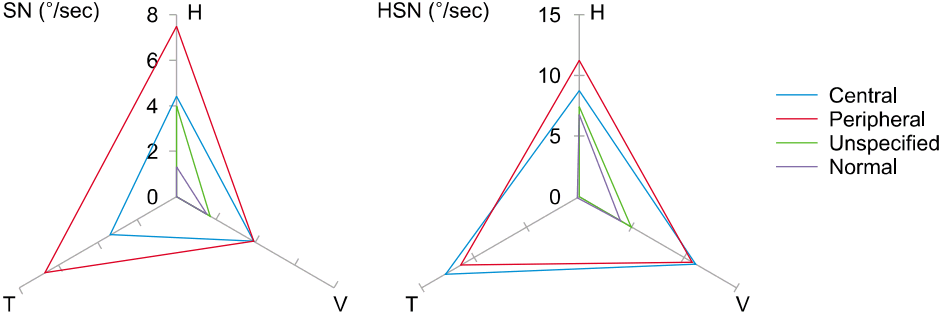
Table 1.Spontaneous and head-shaking nystagmus in the healthy control group and dizzy patients group
|
Healthy control (n=45)
|
Dizzy patients (n=822)
|
Central group (n=217)
|
Peripheral group (n=397)
|
|
No. (%) |
Ampl (°/sec) |
No. (%) |
Ampl (°/sec) |
p-value |
No. (%) |
Ampl (°/sec) |
p-value |
No. (%) |
Ampl (°/sec) |
p-value |
|
Spontaneous nyst. |
1 (2.2) |
|
98 (11.9) |
|
0.03 |
38 (17.5) |
|
0.01 |
56 (14.1) |
|
0.01 |
|
Horizontal |
|
1.5±0.0 |
|
6.5±7.1 |
0.25 |
|
4.4±2.3 |
0.12 |
|
7.5±8.3 |
0.24 |
|
Vertical |
|
3.7±0.0 |
|
3.9±2.5 |
0.47 |
|
3.9±2.3 |
0.46 |
|
3.9±2.7 |
0.46 |
|
Torsional |
|
0 |
|
5.5±8.1 |
0.26 |
|
3.4±1.3 |
0.02 |
|
6.5±9.7 |
0.26 |
|
Head shaking nyst. |
8 (17.8) |
|
240 (29.2) |
|
0.06 |
52 (24) |
|
0.24 |
161 (40.5) |
|
0.01 |
|
Horizontal |
6 |
8.5±3.3 |
191 |
10.4±7.9 |
0.28 |
35 |
8.8±3.7 |
0.41 |
133 |
11.3±8.4 |
0.22 |
|
Vertical (pHSN) |
3 (3/8, 37.5%) |
9.8±4.5 |
67 (67/240, 27.9%) |
10.5±9.5 |
0.45 |
29 (29/52, 55.8%) |
10.9±8.6 |
0.41 |
35 (35/161, 21.7%) |
10.7±10.5 |
0.44 |
|
Torsional (pHSN) |
0 |
0 |
11 (11/240, 4.6%) |
11.7±6.9 |
0.08 |
3 (3/52, 5.8%) |
12.7±7.3 |
0.17 |
8 (8/161, 4.9%) |
11.4±6.7 |
0.09 |
Table 2.Spontaneous nystagmus (SN), head-shaking nystagmus (HSN) and perverted HSN (pHSN) in each patient group
|
Clinical diagnosis |
SN
|
HSN
|
pHSN
|
HSN velocity (°/sec)
|
|
(% [no.]) |
(% [no.]) |
(% [no.]) |
Horizontal |
Vertical |
Torsional |
|
Central |
|
|
|
|
|
|
|
Infratentorial lesion (n=149) |
|
|
|
|
|
|
|
Brainstem or cerebellar infarction (n=60) |
33.3 (20/60) |
30 (18/60) |
44.4 (8/18) |
7.9±4.5 |
6.1±3.6 |
5.4±2.0 |
|
Vertebrobasilar TIA (n=25) |
12 (3/25) |
20 (5/25) |
60 (3/5) |
8.3±5.1 |
12.6±5.2 |
14.8±8.3 |
|
Vestibular migraine (n=46) |
2.2 (1/46) |
13.0 (6/46) |
50 (3/6) |
8.4±4.1 |
7.6±4.2 |
3.1±0.0 |
|
Arnold-Chiari malformation (n=5) |
0 |
0 |
0 |
- |
- |
- |
|
Bulbar palsy (spinal muscular atrophy) (n=1) |
0 |
0 |
0 |
- |
- |
- |
|
Cerebellar degeneration (n=2) |
0 |
0 |
0 |
- |
- |
- |
|
OPCA (n=2) |
0 |
50 (1/2) |
100 (1/1) |
0 |
33.6±0.0 |
0 |
|
Hemangioma (MCP lesion) (n=2) |
100 (2/2) |
100 (2/2) |
100 (2/2) |
6.0±1.0 |
5.0±0.0 |
8.0±0.0 |
|
Multiple sclerosis (SCP lesion) (n=1) |
0 |
0 |
0 |
- |
- |
- |
|
Brain tumor (n=5) (cerebellar meta [n=1], Schwannoma [n=4]) |
20 (1/5) |
60 (3/5) |
66.7 (2/3) |
7.3±5.9 |
19.1±16.2 |
4.7±0.2 |
|
Supratentrorial lesion (n=32) |
|
|
|
|
|
|
|
Cerebral infarction on anterior circulation (n=17) |
11.8 (2/17) |
17.6 (3/17) |
3.3 (1/3) |
6.5±1.5 |
5.0±0.0 |
2.0±0.0 |
|
Intracranial TIA (n=13) |
23.1 (3/13) |
46.1 (6/13) |
83.3 (5/6) |
5.8±1.6 |
7.9±2.7 |
3.9±0.9 |
|
NMO (lesion on parietal lobe) (n=1) |
0 |
0 |
0 |
- |
- |
- |
|
Brain tumor (meningioma on occipital lobe) (n=1) |
100 (1/1) |
100 (1/1) |
100 (1/1) |
1.4±0.0 |
18.0±0.0 |
0 |
|
Others (n=36) |
|
|
|
|
|
|
|
Seizure disorder (n=4) |
25 (1/4) |
50 (2/4) |
50 (1/2) |
5.6±0.0 |
3.4±1.1 |
0 |
|
Posttraumatic concussion(n=5) |
40 (2/5) |
20 (1/5) |
100 (1/1) |
2.8±0.0 |
8.0±0.0 |
1.6±0.0 |
|
Syncope (n=7) |
0 |
0 |
0 |
- |
- |
- |
|
Uremic encephalopathy (n=1) |
0 |
0 |
0 |
- |
- |
- |
|
Drug(n=3) (carbon monoxide, isoniazid, benzodiazepine) |
0 |
66.7 (2/3) |
0 |
5.9±1.1 |
3.4±0.4 |
0 |
|
Unspecified central vertigo (n=16) |
12.5 (2/16) |
12.5 (2/16) |
50 (1/2) |
14.0±0.00 |
2.8±1.8 |
3.2±0.0 |
|
Total (n=217) |
17.5 (38/217) |
24.0 (52/217) |
55.8 (29/52) |
8.8±3.7 |
10.9±8.6 |
12.7±7.3 |
|
Peripheral |
|
|
|
- |
- |
- |
|
Unilateral vestibulopathy (n=174) |
21.3 (37/174) |
43.7 (76/174) |
19.7 (15/76) |
10.3±7.8 |
4.9±2.8 |
5.3±4.5 |
|
BPPV (n=160) |
8.8 (14/160) |
36.9 (59/160) |
32.2 (19/59) |
10.5±10.8 |
8.5±10.2 |
6.7±7.4 |
|
Posterior canal (n=50) |
6 (3/50) |
26 (13/50) |
30.8 (4/13) |
7.4±6.9 |
8.7±12.5 |
1.7±1.2 |
|
Horizontal canal (geotrophic) (n=22) |
0 |
36.4 (8/22) |
12.5 (1/8) |
4.9±0.6 |
6.0±0.0 |
0 |
|
Horizontal canal (apogeotrophic) (n=41) |
17.1 (7/41) |
56.1 (23/41) |
34.8 (8/23) |
13.9±14.1 |
8.9±11.8 |
7.5±0.0 |
|
Anterior canal (n=9) |
0 |
11.11 (1/9) |
0 |
9.0±0.0 |
0 |
0 |
|
Mixed type (n=0) |
0 |
0 |
0 |
- |
- |
- |
|
Unspecific type (n=38) |
10.5 (4/38) |
36.8 (14/38) |
42.9 (6/14) |
12.0±9.4 |
7.9±4.1 |
14.9±7.3 |
|
Meniere disease (n=48) |
10.4 (5/48) |
47.9 (23/48) |
13.0 (3/23) |
9.3±7.6 |
7.7±7.6 |
6.0±5.4 |
|
Labyrinthine contusion (n=2) |
0 |
50 (1/2) |
0 |
16.0±0.0 |
7.8±0.0 |
0 |
|
Vestibular paroxysmia (n=1) |
0 |
0 |
0 |
- |
- |
- |
|
Vestibulococchlear disease (n=2) (SCDS [n=1], otosclerosis [n=1]) |
0 |
0 |
0 |
- |
- |
- |
|
Cranial nerve palsy (myasthenia gravis) (n=4) |
0 |
25 (1/4) |
100 (1/1) |
8.14±0.0 |
8.5±0.0 |
0 |
|
Dysautonomia (n=6) |
0 |
16.7 (1/6) |
100 (1/1) |
8.6±0.0 |
16.7±0.0 |
0 |
|
Total (n=397) |
14.1 (56/397) |
40.6 (161/397) |
24.2 (39/161) |
11.3±8.4 |
10.7±10.5 |
11.4±6.7 |
|
Unspecified (n=208) |
1.9 (4/208) |
13.0 (27/208) |
14.8 (4/27) |
7.4±3.2 |
5.05±0.2 |
0 |
|
Total (n=822) |
11.9 (98/822) |
29.2 (240/822) |
30.0 (72/240) |
10.4±7.9 |
10.5±9.5 |
11.7±6.9 |
|
p-value (central vs. peripheral) |
0.16 |
<0.01 |
<0.01 |
0.06 |
0.46 |
0.40 |
REFERENCES
- 1. Kim JS. Physical examination of dizzy patients. Res Vestib Sci 2012;11(Suppl 1):S6–9.
- 2. Choi KD, Oh SY, Park SH, Kim JH, Koo JW, Kim JS. Head-shaking nystagmus in lateral medullary infarction: patterns and possible mechanisms. Neurology 2007;68:1337–44.ArticlePubMed
- 3. Choi K, Oh S, Park S, Hail M, Koo J, Kim J. Patterns of head-shaking nystagmus in lateral medullary infarction. J Neurol Sci 2005;238(Suppl 1):S336.
- 4. Hain TC, Fetter M, Zee DS. Head-shaking nystagmus in patients with unilateral peripheral vestibular lesions. Am J Otolaryngol 1987;8:36–47.ArticlePubMed
- 5. Fetter M, Zee DS, Koenig E, Dichgans J. Head-shaking nystagmus during vestibular compensation in humans and rhesus monkeys. Acta Otolaryngol 1990;110:175–81.ArticlePubMed
- 6. Minagar A, Sheremata WA, Tusa RJ. Perverted head-shaking nystagmus: a possible mechanism. Neurology 2001;57:887–9.ArticlePubMed
- 7. Kim JS, Ahn KW, Moon SY, Choi KD, Park SH, Koo JW. Isolated perverted head-shaking nystagmus in focal cerebellar infarction. Neurology 2005;64:575–6.ArticlePubMed
- 8. Kim HA, Lee H, Sohn SI, Kim JS, Baloh RW. Perverted head shaking nystagmus in focal pontine infarction. J Neurol Sci 2011;301:93–5.ArticlePubMed
- 9. Hain TC, Spindler J. Head-shaking nystagmus. In: Sharpe JA, Barber HO editors. The vestibulo-ocular reflex and vertigo. New York: Raven Press; 1993. p.217–28.
- 10. Lekic T, Krafft PR, Coats JS, Obenaus A, Tang J, Zhang JH. Infratentorial strokes for posterior circulation folks: clinical correlations for current translational therapeutics. Transl Stroke Res 2011;2:144–51.ArticlePubMedPMC
- 11. Savitz SI, Caplan LR. Vertebrobasilar disease. N Engl J Med 2005;352:2618–26.ArticlePubMed
- 12. Bamford J, Sandercock P, Dennis M, Burn J, Warlow C. Classification and natural history of clinically identifiable subtypes of cerebral infarction. Lancet 1991;337:1521–6.ArticlePubMed
- 13. Easton JD, Saver JL, Albers GW, Alberts MJ, Chaturvedi S, Feldmann E, et al. Definition and evaluation of transient ischemic attack: a scientific statement for healthcare professionals from the American Heart Association/American Stroke Association Stroke Council; Council on Cardiovascular Surgery and Anesthesia; Council on Cardiovascular Radiology and Intervention; Council on Cardiovascular Nursing; and the Interdisciplinary Council on Peripheral Vascular Disease. The American Academy of Neurology affirms the value of this statement as an educational tool for neurologists. Stroke 2009;40:2276–93.ArticlePubMed
- 14. Oh SY, Kim DH, Yang TH, Shin BS, Jeong SK. Clinical classification and neuro-vestibular evaluation in chronic dizziness. Clin Neurophysiol 2015;126:180–6.ArticlePubMed
- 15. Walker MF, Zee DS. Cerebellar disease alters the axis of the high-acceleration vestibuloocular reflex. J Neurophysiol 2005;94:3417–29.ArticlePubMed
- 16. Ito M, Nisimaru N, Yamamoto M. Specific patterns of neuronal connexions involved in the control of the rabbit’s vestibulo- ocular reflexes by the cerebellar flocculus. J Physiol 1977;265:833–54.ArticlePubMedPMC
- 17. Walker MF, Tian J, Zee DS. Kinematics of the rotational vestibuloocular reflex: role of the cerebellum. J Neurophysiol 2007;98:295–302.ArticlePubMed
- 18. Sheliga BM, Yakushin SB, Silvers A, Raphan T, Cohen B. Control of spatial orientation of the angular vestibulo-ocular reflex by the nodulus and uvula of the vestibulocerebellum. Ann N Y Acad Sci 1999;871:94–122.ArticlePubMed
- 19. Jeong SH, Oh SY, Kim HJ, Koo JW, Kim JS. Vestibular dysfunction in migraine: effects of associated vertigo and motion sickness. J Neurol 2010;257:905–12.ArticlePubMed
- 20. von Brevern M, Zeise D, Neuhauser H, Clarke AH, Lempert T. Acute migrainous vertigo: clinical and oculographic findings. Brain 2005;128:365–74.ArticlePubMedPDF
- 21. Kim CH, Shin JE, Song CI, Yoo MH, Park HJ. Vertical components of head-shaking nystagmus in vestibular neuritis, Meniere’s disease and migrainous vertigo. Clin Otolaryngol 2014;39:261–5.ArticlePubMed
- 22. Aw ST, Fetter M, Cremer PD, Karlberg M, Halmagyi GM. Individual semicircular canal function in superior and inferior vestibular neuritis. Neurology 2001;57:768–74.ArticlePubMed
- 23. Walker MF, Zee DS. Directional abnormalities of vestibular and optokinetic responses in cerebellar disease. Ann N Y Acad Sci 1999;871:205–20.ArticlePubMed
- 24. Kim CH, Shin JE, Kim TS, Shim BS, Park HJ. Two-dimensional analysis of head-shaking nystagmus in patients with Meniere’s disease. J Vestib Res 2013;23:95–100.ArticlePubMed
- 25. Kim EJ, Oh SY, Kim JS, Yang TH, Yang SY. Persistent otolith dysfunction even after successful repositioning in benign paroxysmal positional vertigo. J Neurol Sci 2015;358:287–93.ArticlePubMed
Citations
Citations to this article as recorded by








 KBS
KBS

 PubReader
PubReader ePub Link
ePub Link Cite
Cite