급성 전정신경염과 람세이-헌트증후군
Acute Vestibular Neuritis and Ramsay-Hunt Syndrome
Article information
Trans Abstract
Acute vestibular neuritis is the disorder characterized by acute, spontaneous vertigo with the unilateral vestibular loss. Reactivation of herpes simplex virus is considered as its cause. Its management consists of symptomatic therapy in the acute phase and following rehabilitation exercise to improve central compensation. The differential diagnosis should include central vestibular disorders mimicking peripheral vertigo. Ramsay-Hunt syndrome, which defined as a herpes zoster oticus with facial paresis, is also a disorder frequently accompanied with vestibular deficit. Combination therapy of acyclovir and corticosteroid is recommended for the treatment. In this review, diagnosis and management of the two disorders are described.
서 론
전정신경염은 일측 전정기능의 저하를 보이는 급성, 자발성 현훈질환을 말하며[1], 급성 전정신경원염 및 급성 전정신경병증으로도 불리운다[2]. 전체 현훈 환자의 7% 정도로 알려져 있으며, 이는 소아에서도 비슷하다[3]. 가장 흔한 급성, 자발성 현훈의 원인 질환이고, 현훈 또는 어지럼을 일으키는 질환 중 6번째로 흔한 원인이며, 또한 말초 전정질환 중 3번째로 흔한 것으로 알려져 있다[2,3]. 남녀 간 발생의 차이는 없으며, 1년 발생률은 10만명 당 3.5–15.5명으로, 호발 연령은 40–50세로 알려져 있다[4,5].
램지헌트증후군은 일반적으로 급성, 말초성 안면마비를 동반한 이성 대상포진을 일컬으며, 다른 전정와우신경 등의 기타 뇌신경병증을 종종 동반한다[6]. 이성 대상포진에서 안면마비가 동반되는 경우는 87%–96%[7,8]에 이르는 것으로 알려져 있는데, 여성에서 호발하고, 60대 이후에 증가하는 것으로 알려져 있다[7]. 안면신경 이외 뇌신경 중 전정와우신경을 침범하는 경우가 40%–50% 정도로 가장 흔하며[9-11], 동반되는 전정증상은 비 특이적인 어지럼부터 자발안진을 동반한 진성 현훈까지 다양한 형태로 나타나는데, 최근 헌트증후군 환자의 대부분에서 칼로릭검사상 반고리관마비를 보였다는 보고도 있어[12] 임상적으로 이에 대한 관심과 적절한 치료가 중요하겠다.
본 종설에서는 급성 전정기능의 저하를 일으키는 대표적인 질환인 전정신경염과 램지헌트증후군의 병태생리, 임상양상, 진단, 치료 및 예후에 관해 문헌을 고찰하고 실제 환자 진료에 도움이 될 만한 내용들을 정리하였다.
본 론
1. 전정신경염
1) 병태생리
전정신경염의 가장 유력한 병인으로 단순헤르페스바이러스(herpes simplex virus, HSV-1)의 재활성화가 알려져 있다. 사람 측두골 표본 연구에서 2/3의 전정 신경절에서 바이러스의 DNA가 검출되었고[13], 바이러스와 관련된 전사물(transcript)이 70%에서 발견되었으며[14], 전정신경절을 감염시킨 마우스 모델에서 일측 전정기능저하가 확인되었기 때문이다[15]. 하지만 확정적인 염증반응의 구성요소가 발견되지 않아 증거가 부족하다는 주장도 있어 아직 논란이 있다[2]. 상기도감염이 선행되는 경우가 종종 있어 전신적인 바이러스감염 가능성도 제기되었으나, 이를 지지할만한 혈청학적 표지자가 발견되지 않았고[16], 전정신경염에서 나타나는 전정신경에 국한된 증상을 설명하기는 어려워 가능성이 떨어지겠다. 이외에도 미세 허혈 및 자가면역 등도 가능한 가설로 제기되었다[17].
2) 임상양상
급성 현훈, 자발안진, 구역 및 구토를 동반하며, 보통 청각증상은 없다. 급성기 자발 안진은 대체로 건측으로 향하는 수평, 회선성 안진을 보이며, 시고정에 의해 억제된다. 자발안진은 건측(안진의 빠른 성분 방향)을 주시할 때 강도가 커지고, 병측을 주시할 때 작아지는 알렉산더 법칙을 따르는데[2], 방향이 바뀌지 않으며, 두진, 진동 및 과호흡에 의해 악화되기도 한다[18,19]. 급성기 발생하는 자세불균형은 특징적으로 병측으로 기울어지는 양상을 보이며[20], 굽성기에는 보통 건측 방향으로 누워 있는 상태를 선호하는데, 몸통 실조(truncal ataxia)는 보이지 않아서, 앉은 상태에서는 자세를 잘 유지할 수 있다[21]. 자발안진에 의한 진동 시는 건측 방향으로 회전하는 양상으로, 예를 들면, 우측 자발 안진 시, 우측-시계방향으로 주변이 회전한다고 호소한다. 전구 어지럼(prodromal dizziness)은 환자의 8.6%–24%에서 관찰된다고 알려져 있는데, 주로 비회전성 어지럼으로, 전정신경염의 특징적인 현훈발작 수분 전에서 7일 전에 주로 일어난다고 보고되었다(Figure 1) [22,23].
3) 진단
전정신경염은 배제진단에 의해 진단하는 질환으로, 특정검사로 전정신경염을 진단할 수는 없다. 따라서, 특징적인 임상양상과 여러 전정기능검사 결과들을 종합하여 진단하게 된다.
온도안진검사는 일측 전정기능소실을 확인할 수 있는 대표적인 검사로, 통상적으로 병측 반고리관마비 지표가 25% 이상인 경우 유의한 것으로 생각한다. 하지만, 온도안진검사에 의한 자극은 매우 강도가 약한 비생리적 자극(<0.003 Hz)이며[24], 하전정신경을 침범하는 일부 전정신경염에서는 정상일 수 있다는 점을 유의해야 한다.
전정유발근전위 검사(vestibular-evoked myogenic potentials, VEMP)를 통해 이석기관의 기능저하를 확인할 수 있는데[25,26], 특히 경부 VEMP (cervical VEMP, cVEMP)와 외안근 VEMP (ocular VEMP, oVEMP)를 시행하여, 전정신경염에서 상전정신경과 하전정신경의 기능저하를 각각 확인함으로써 전정신경염 아형을 구분하는데 유용하게 사용되고 있다[27].
두부충동검사를 시행하여 일측 교정성 단속운동을 확인함으로써 병측의 전정기능 저하를 확인할 수 있다. 특히 이 검사는 병상에서도 쉽게 시행할 수 있으며, 충동 축을 달리하여 각각의 세반고리관을 자극할 수 있다는 장점이 있다[28]. 하지만, 전정기능 소실이 부분적인 경우에 교정성 단속운동이 나타나지 않을 수 있고, 두부충동 중에 교정성 단속운동이 나타나는 코버트 단속운동(covert saccade)의 경우 나안으로 관찰하기 힘들다는 점을 염두에 두어야 한다[29,30].
전정신경염 급성기에 시행한 회전의자검사상, 정현파조화가속(sinusoidal harmonic accerlation, SHA) 및 등속회전(step-velocity) 자극 모두에서 전정안반사 이득이 감소되며[31,32], 등속회전검사에서 양측방향의 시간상수가 감소함을 보고하였다[32]. 하지만 회전의자검사는 양측 전정기관을 동시에 자극하는 검사이므로, 병측의 전정기능상태를 따로 파악할 수 없다는 단점이 있다.
그 외에도 주관적 시수직검사에서도 병측 회선을 확인할 수 있는데, 특별한 검사기계 없이 간단히 측정할 수 있는 bucket test도 소개되고 있다[33]. 또한, 안구 기울임 반응은 머리기울임, 사편위 및 안구회선에 의해 일어나며, 안저촬영을 통해 동측 안구 회선을 확인할 수 있다[17].
4) 전정신경염의 아형
상전정신경의 신경지배는 상반고리관, 가반고리관 및 난형낭에 주로 분포하며, 구형낭의 전상부에서도 일부 신경섬유가 연결된다. 반면, 하전정신경은 구형낭과 후반고리관을 신경지배하는 것으로 알려져 있다[2]. 따라서, 전정신경염이 침범한 부위에 따라, 상전정신경염, 하전정신경염 및 전전정신경염으로 나눌 수 있다(Figure 2).
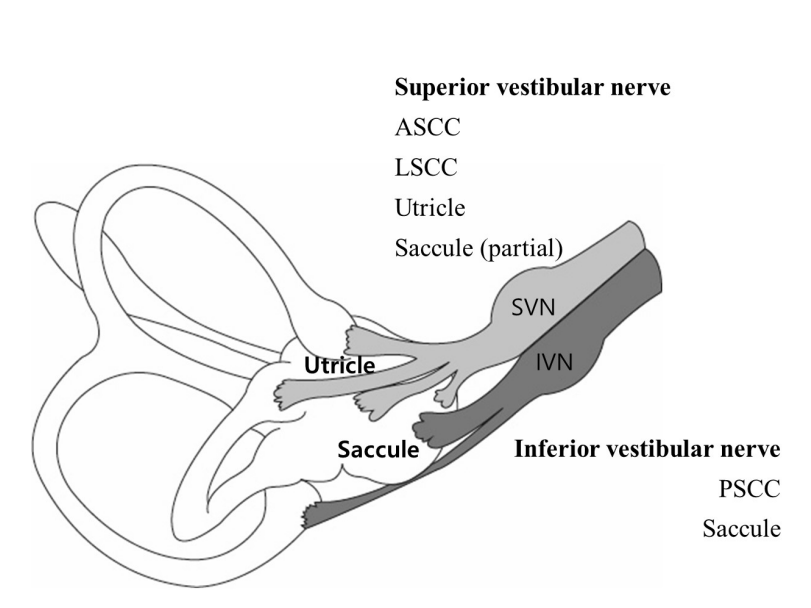
Innervation of the two branches of vestibular nerve. ASCC, anterior semicircular canal; LSCC, lateral semicircular canal; PSCC, posterior semicircular canal; SVN, superior vestibular nerve; IVN, inferior vestibular nerve.
상전정신경염은 가장 흔한 형태로, 전체 전정신경염의 55%–100%를 차지하는 것으로 알려져있다[27,34,35]. 자발안진의 형태는 건측을 향하는 수평-회선성으로, 상방안진 성분을 지닌다[21]. 온도안진검사상 전정마비, 두부충동검사상 병측 수평회전 시 교정성 단속운동, 감소된 oVEMP가 관찰되는 반면, cVEMP 는 보존된다[18,24,27,34,36]. 상전정신경염이 호발하는 이유는 상전정신경이 하전정신경에 비해 신경경로가 길고, 신경관이 좁고 골극(speculae)들이 많기 때문으로 추정된다[37].
하전정신경염은 상대적으로 드물며(3.7%–15%)[27,34,35], 자발안진의 형태는 건측 회선성 성분을 지닌하방안진으로 나타나는데, 이는 이환된 측의 후반고리관 축과 가장 흡사한 것으로 알려져 있다[35]. 상전정신경염과 반대로 동측 cVEMP는 감소된 모습을 보이나, 상전정신경의 기능을 반영하는 온도안진검사, 수평 두부충동검사, oVEMP, 주관적 시수직 검사 및 안구 회선은 정상 소견을 보인다[18,24,27,34,36].
전전정신경염의 형태는 위 두 가지 임상양상을 모두 보일 수 있으며, 전체 15%–30%를 차지하는 것으로 알려져 있다[27,34,35].
5) 전정신경의 경과 및 예후
전정신경염의 현훈은 수시간에 걸쳐 심해져, 이환 첫날 가장 심한 것으로 알려져 있는데, 수일에 걸쳐 감소하여 대부분 수주 내에 사라지는 것으로 알려져 있다[18,24]. 자발안진은 대부분 3주 이내에 소실된다고 보고되었는데, 일부에서는 병측으로 향하는 약한 회복 안진을 관찰할 수도 있다[38,39]. 정적 불균형이 먼저 회복되므로 자발안진, 주관적 시수직 및 안구회선이 정상화되며, 그 이후 온도안진검사, 두부충동검사 및 두진후안진 등 동적 불균형 소견이 회복되는데, 발병 1년후에도 동적불균형이 남아있는 환자가 30%에 달한다는 보고가 있어 주의를 요한다[18].
전정신경염의 회복과정은 병변측 말초 전정기능의 회복보다는 중추 전정계의 보상에 의한 것으로 알려져 있다. 병측 전정핵에서 자발휴지활동(spontaneous resting activity)이 회복되었고[36,40], 건측의 전정안반사가 감소되었으며[41-43], 병측 고주파수 전정안반사는 불완전한 회복을 보여 말초전정기능의 자체 회복이 제한적인 것으로 밝혀졌기 때문이다[44]. 또한 회복기에 관찰될 수 있는 회복안진(recovery nystagmus)도 중추 전정계의 보상에 의한 것으로 추정된다[38,39]. 최근 일측 전정신경절제를 시행한 고양이에서 전정핵 내 감마아미노부티르산(gamma-aminobutyric acid-ergic, GABAergic) 신경원의 재생을 보고하였는데, 이런 반응성 신경재생이 전정보상에 중요한 역할을 할 것이라는 주장도 있다[45].
전정신경염의 재발은 2%–11%로 드물기 때문에, 두 번 이상 반복되는 경우 다른 중추 병변의 감별진단이 반드시 필요하다는 의견이 있다[46,47]. 합병증으로 전정신경염 이환 이후 2차성 양성 돌발성 두위현훈이 발생할 수 있다. 주로 수주 이내에 발병하는데, 병측 이석기관의 기능저하에 따른 이석의 헐거워짐(loosening)이 원인일 것으로 추정하고 있다[47]. 또한, 병의 회복 이후에도 지속적으로 불안감과 관련한 어지럼을 호소하는 경우가 있는데, 이 경우 공포성 자세어지럼(phobic postural vertigo)을 의심할 수 있다. 특징적인 불안정감, 자세불균형 및 반복성 어지럼이 종종 다리, 계단, 빈 공간 같은 특정상황에서 주로 심해지는 양상을 보인다. 면밀한 상담, 행동치료와 함께 파록세틴 등의 선택 세로토닌재흡수억제제 등을 치료로 사용할 수 있다[48].
6) 감별진단
전정신경염의 감별진단에서 가장 중요한 것은 비슷한 임상양상을 보이지만, 예후가 불량하고 심각한 후유증이 남을 수 있는 급성 중추병변을 감별하는 것이다. 전정신경염과 비슷한 임상양상을 보일 수 있는 급성 전정 뇌경색은 주로 전하소뇌동맥(anterior inferior cerebellar artery, AICA) 및 후하소뇌동맥(posterior inferior cerebellar artery, PICA) 영역에서 나타날 수 있는데, 이들을 위전정신경염(vestibular pseudoneuritis)이라고 부른다[2].
PICA 분지의 전정신경핵 또는 하부 소뇌 병변[49,50]의 경우 증상 및 안진의 양상이 전정신경염과 같아 구분하기 어렵다. 또한, AICA 분지의 경색이 발생한 경우, 드물게 초기에는 다른 증상이 없이 내이동맥의 경색으로 인한 전정증상만 있을 수 있어 구별이 어려울 수 있으며[51,52], 전정와우신경의 신경근진입부(root entry zone)의 소경색이 발생한 경우도 감별진단이 힘들다[53].
뇌 확산강조영상(diffusion-weighted magnetic resonance image)이 뇌경색을 발견하는데 가장 많이 사용되지만, 초기 48시간 이내 위음성률이 12%–20%로 알려져 있어 주의를 요한다[54,55]. 이를 보완하기 위하여 최근 여러 이학적 검사를 시행하여 뇌경색을 감별 진단하려는 시도가 있었다. 그 중 병상에서 시행할 수 있는 두부충동검사가 전정신경염과 위전정신경염을 구분할 수 있는 좋은 단독 검사로 알려져 있으나[56], 가측 연수, 교뇌 및 소뇌 타래엽 부위의 작은 뇌경색 병변[19,50]에서는 전정신경염과 같이 두부충동검사 상 양성 소견을 보이는 예들도 있어 유의하여야 한다.
따라서, 두부충동검사와 몇 개의 이학적 검사를 조합하여 급성전정증후군 감별진단의 민감도와 특이도를 높이려는 시도가 있었는데, 최근 발표된 “HINTS 검사(Head-Impulse-Nystagmus-Test-of-Skew)”가 대표적이다. 정상 두부충동검사, 주시유발 안진 및 사편위 소견을 조합하여 해석하는 경우, 100%의 민감도와 96%이 특이도로 뇌경색을 진단할 수 있다고 보고하여, 최근 임상적으로 많이 사용되고 있다[54]. 하지만, 자발안진이 있는 환자에서 사편위를 관찰하는 것이 까다로울 수 있고, 병상에서 시행하는 나안 두부충동검사에서는 코버트 단속운동을 확인하기 힘들어, 실제로 교정성단속운동이 있는 경우에도 두부충동검사 음성으로 잘못 해석할 수 있기 때문에, 여전히 면밀하고 반복적인 이학적 검사가 중요할 것으로 생각된다.
7) 치료
전정신경염의 치료는 크게 세 가지로 나뉜다. 첫째는 급성 전정증상의 치료, 둘째는 원인질환에 대한 치료, 셋째는 중추 전정보상을 위한 전정재활운동이다.
(1) 급성 증상 치료
전정신경염 급성기에 발생하는 심한 증상(현훈, 오심 및 구토)을 줄이는 대증치료로 항히스타민제 또는 벤조다이아제핀계 전정억제제들이 널리 사용된다. 이 약물들은 전정기능을 억제하고, 동시에 중추 진정작용을 통해 증상을 감소시킨다. 전정신경염에서의 현훈은 초기 수일동안 가장 심하기 때문에 이 기간동안 약물치료를 사용하게 되는데, 지속적으로 사용할 경우 중추 보상을 지연시킬 수 있어[57] 첫 3일 이내에만 사용하여야 한다는 주장도 있다.
급성 전정질환의 급성기에 대증치료로 널리 사용되는 항히스타민제는, 히스타민 수용체 및 무스카린 수용체에 작용하는 경쟁적 억제제로 전정신경핵에 작용하며, 오심과 구토를 줄여줄 뿐만 아니라, 진정효과도 나타내어 널리 사용되고 있다. 특히 널리 사용되는 디멘히드리네이트는 디펜히드라민과 자극제인 8-chlorotheophylline의 복합염으로, 전정억제 효과 및 항구토 효과가 있다. 전정신경염 등의 급성 전정질환의 구토 및 오심에 대한 대증치료로 널리 사용되고 있다. 어지럼, 졸음, 수면장애, 근육통, 입안건조, 저칼륨혈증, 저마그네슘혈증, 간기능장애, 배뇨장애, 위장장애 등의 부작용을 유의하여야 한다. 1일당 100–300 mg의 용량으로 사용되며, 심한 천식, 녹내장, 양성 전립샘비대증, 뇌전증, 자간증 환자에게는 금기이다.
벤조다이아제핀계 약물은 전정신경핵의 억제성 신경전달물질인 GABA 수용체에 작용하며, 일차신경원과 이차신경원 사이의 신경전도에 작용한다. 또한 구토 중추에도 작용하여 항구토 효과를 보인다. 널리 사용되는 디아제팜은 GABA 수용체 길항제로 작용하며, 급성전정질환의 어지럼, 구토, 오심 및 불안에 대한 대증치료로 널리 사용된다. 전정억제 효과는 전정신경핵 및 중추신경계의 전반적 억제로 이루어지는 것으로 알려져 있다. 1일당 용량은 5–10 mg이며, 경구, 근육주사 및 정맥주사로 사용할 수 있다. 부작용으로는 진정, 졸음, 피로감, 어지럼, 의존성, 금단증상, 반동적 불안, 요실금, 언어장애, 입안건조, 위장장애, 시야장애, 보행장애 등이 알려져 있으며, 녹내장, 근무력증 환자, 알코올중독, 심한 간손상, 심한 호흡부전 등에는 금기이다. 전정신경염의 회복기에는 전정보상을 방해하는 것으로 알려져 있고, 온도안진검사 및 회전의자검사 등의 전정기능검사에 영향을 미쳐 검사 전 투약 중단을 고려해야 한다.
(2) 부신피질 스테로이드 치료
다른 기타 급성 신경질환과 같이 전정신경염의 치료로 스테로이드 치료가 시도되었다. 특히, 2004년 무작위, 이중-맹검 연구에 따르면, 스테로이드 치료를 받은 군에서 발병 1년 후 칼로릭검사상 반고리관마비 지표가 위약군에 비해 호전되어, 스테로이드 치료가 전정기능의 회복에 도움이 된다는 보고가 있었다[1]. 하지만 이후 메타분석 연구에서, 스테로이드 치료가 발병 1년 후 반고리관마비의 완전회복에는 유의한 영향이 없었으며, 또한 증상의 회복과 Dizziness Handicap Inventory (DHI) 점수 호전에는 영향이 없는 것으로 알려져 논란이 되고 있다[58]. 또한, Cochrane 리뷰에서도 급성 전성신경염에서 스테로이드 치료를 뒷받침하는 증거가 아직은 부족하다고 보고한 바 있다[59].
2. 램지헌트증후군
램지헌트증후군은 보통 얼굴마비를 동반한 이성 대상포진을 일컫는데, 종종 기타 뇌신경 및 척수신경 이상을 동반하기도 한다. 대표적으로 전정와우신경, 삼차신경 및 제2–4번 경신경(C2–4)이 이에 해당한다. 본 종설에서는 전정신경을 침범하여 어지럼을 일으키는 램지헌트증후군에 초점을 맞추어 정리하였다.
1) 병태생리
벨 마비나 전정신경염과 달리, 램지헌트증후군의 원인으로는 수두-대상포진바이러스(varicella-zoster virus)의 재활성화가 유력한 가설이다. 초감염이 주로 공기매개감염 또는 드물게 혈행으로 일어난 후 감각 신경절에 잠복되었다가[61], 여러 요인들에 의해 재활성화되고 얼굴신경을 따라 재활성화 될 것으로 생각된다[6]. 수두-대상포진 바이러스가 슬신경절[11,62], 신경초, 중이 및 전정신경절[63]에서 발견되었다는 보고가 이를 뒷받침한다. 하지만, 전정증상을 일으키는 병소가 전정신경[9,64,65]인지, 내이미로[10]인지, 또는 두 부분 모두[66]인지는 아직 확실치 않다.
전정증상 발현기전과 관련하여, 내이도내에서 신경주위 직접전파에 의해 전정신경으로 바이러스 전파가 일어날 것[63]이라는 주장 이외에도, 기존의 전정신경-얼굴신경 접합부를 통한 슬신경절에서 전정와우신경으로 바이러스 전파[67], 전정신경절 내에서 바이러스의 재활성화[68], 얼굴신경관 결손부에서 중이를 통한 내이미로로의 전파[63] 등의 가설이 있다.
2) 임상 양상
헤르페스양 포진은 이갑개(cavum conchae), 외이도 및 고막[6]에서 관찰되는데, 이 부위를 소위 헌트 구역이라고 한다. 피부 병병은 이개애만 국한 된 경우가 40%이며, 외이도까지 침범한 경우가 25%로 보고되었다[8]. 고실끈(chorda tympani) 신경을 침범할 경우 동측 혀 부위에 병변이, 위턱신경분지를 침범한 경우 동측 구개 부위 병변이 관찰된다.
초기 증상으로 통증이 먼저 생긴 경우가 50% 이상이나, 20%에서는 얼굴마비가, 2%에서는 피부병변이 먼저 나타나기도 한다[69]. 이런 초기 증상이 심할 경우 영구적인 신경손상이 남을 가능성이 많다는 보고도 있다[6].
램지헌트증후군에서 전정와우신경 증상을 동반하는 경우는 40%–50%[6,7]에 달하는 것으로 알려져 있다. 이 중 전정증상의 경우는 비특이적인 어지럼부터 자발안진의 형태까지 다양하게 나타날 수 있다. 오심 또는 구토를 종종 동반하며, 동반된 자세불균형은 병측으로 넘어지는 경향을 보인다[9]. 전정증상은 피부 병변의 발생 후 수일에서 수주 후 나타날 수 있는데, 자발안진은 주로 건측으로 향하는 수평안진의 형태를 보인다[9,12].
전정신경염과 유사하게 상전정신경을 더 잘 침범하는 것으로 알려져 있는데, 이는 내이도내에서얼굴신경과 상전정신경이 직접 접촉해 있기 때문일 것으로 추정된다[70]. 조영제를 사용한 자기공명영상을 시행한 결과, 14명의 환자 중 13명의 환자에서 상전정신경이 조영증강을 보였다는 보고가 있고[64], 79% 이상의 환자에서 칼로릭검사상 병측의 반고리관마비를 관찰57하였다는 보고도 있다.
램지헌트증후군은 여러 합병증을 유발할 수 있는데, 특히 대상포진후 신경통이 환자의 50%에서 발생할 수 있는데[8], 환자의 나이, 전조 신경통, 피부병변의 정도 및 급성기 통증의 강도가 관련된 위험요인으로 알려져 있다[6]. 중추신경계 합병증은 드물며 혈관염 및 뇌혈관발작이 보고된 바 있다[71].
3) 치료 및 예후
다른 바이러스성 신경질환과 같이 램지헌트증후군의 치료로 항바이러스제 및 부신피질스테로이드가 사용되어 왔다. 통상적으로 Acyclovir 정맥주사와 부신피질 스테로이드의 병용치료가 추천되는데[6,72,73], 항바이러스제 효과에 대해서는 상반된 보고가 있어[72,74] 아직 논란이 있다. 빠른 치료 시작이 안면신경의 회복과 연관이 있는 것으로 알려져 있는데, 80명을 대상으로 한 후향적 연구에서 3일 이내에 치료를 시작한 경우 얼굴마비의 완전 회복이 75%로, 4일 이후(38%) 또는 8일 이후(30%) 치료를 시작한 경우에 비해 높았다[75]. 현훈이 동반되는 경우 불량한 신경전도검사 수치 및 얼굴마비 예후를 보였다는 보고[76,77]가 있어, 전정증상이 얼굴신경의 보다 심한 변성을 반영할 것이라는 주장도 있다[12].
전정증상의 예후는 다양한데, 일부 환자에서는 전정기능 소실이 영구적일 수 있다. 칼로릭 반응이나 전정근유발전위가 전혀 관찰되지 않는 심한 전정기능 손상을 보이는 환자도 있었는데, 이들은 발병 6개월 이후에도 전정근유발전위와 온도안진검사가 회복되지 않았다[78]. 이런 환자들에서는 만성적인 불균형감이 지속될 수 있다[79]. 램지헌트증후군 발병 이후 1년간 만성적인 어지럼을 호소한 환자에서 전정재활 운동을 시행하여 균형능력이 향상되고 어지럼이 없어졌다는 보고[80]가 있으나, 전정재활의 효과에 대해서는 아직 더 많은 연구가 필요하겠다. 또한, 램지헌트증후군의 예후를 전정신경염과 직접 비교한 연구는 없어서, 두 질병에서 전정증상 및 전정검사의 변화에 대한 전향적 비교 연구가 필요할 것으로 생각된다.
결 론
전정신경염과 램지헌트증후군은 급성 전정기능의 저하를 일으키는 대표적인 질환들이다. 전정신경염은 급성기 대증치료와 전정 보상을 위한 빠른 전정재활운동이 필요하며, 면밀한 신경학적 검사를 통해 심각한 후유증을 남길 수 있는 중추신경계 질환과의 감별진단이 요구된다. 램지헌트증후군에서는 항바이러스제와 부신피질 스테로이드 병용 요법이 치료로 사용되며, 전정 증상이 흔하게 나타나기 때문에 임상적으로 이에 대한 관심과 적절한 관리가 필요하겠다.
Acknowledgements
This research was supported by Basic Science Research Program through the National Research Foundation of Korea (NRF) funded by the Ministry of Science, ICT and Future Planning (NRF-2013R1A1A1075990). The authors appreciate Yoon Kyung Lee, M.S. for the contribution of the medical illustrations.
Notes
No potential conflict of interest relevant to this article was reported.
