전정편두통의 진단과 치료 최신 지견
Vestibular Migraine: A Recent Update on Diagnosis and Treatment
Article information
Trans Abstract
Vestibular migraine (VM) is a variant of migraine resulting in vestibular symptoms in addition to symptoms typical of migraine. However, without a biomarker or a complete understanding of the pathophysiology, VM remains underrecognized and underdiagnosed. Therefore, the diagnosis of VM is still challenging. Meanwhile, VM should be clearly differentiated from other similar diseases. Here, we highlight these challenges, discuss common vestibular symptoms and clinical presentations in VM, and review the current aspects of its clinical diagnosis and evaluation. The concepts related to the treatment of VM are also discussed.
서 론
전정편두통(vestibular migraine)은 전형적인 편두통 증상과 함께 전정증상을 동반하는 편두통의 한 아형이다. 유병률이 전체 인구의 1%를 차지할 정도로 흔한 전정질환 중 하나로, 간헐현훈(episodic vertigo)의 가장 흔한 원인이며 조사 결과에 따라 차이가 있지만 두 번째로 흔한 전정질환으로 알려져 있다[1]. 여자가 남자보다 1.5–5배 정도 더 높은 빈도를 보이며 평균 발병 연령은 여자 37.7세, 남자 42.4세로 보고되었다. 가족성 전정편두통도 보고되었으며, 이 경우 여자에서 높은 침투도(penetrance)를 보이는 상염색체 우성유전을 따른다[2].
전정편두통 진단은 확진을 위한 검사가 없기 때문에 쉽지 않다. 또한 편두통 환자의 30%–50%가 어떤 시점에서 어지럼과 같은 전정증상을 경험하며 편두통으로 인한 전정증상은 양성돌발두위현훈(benign paroxysmal positional vertigo)으로 인한 체위현훈(positional vertigo)과 메니에르병(Menière’s disease)으로 인한 간헐현훈과 유사할 수 있어 진단을 더 어렵게 한다[3,4]. 이에 전정편두통 용어가 확립되기 전까지 편두통성 현훈(migrainous vertigo), 편두통과 연관된 현훈 또는 어지럼(migraine-associated vertigo or dizziness), 편두통과 연관된 전정병증(migraine-related vestibulopathy), 기저형 편두통(basilar type migraine), 그리고 양성반복현훈(benign recurrent vertigo) 등의 다양한 용어들이 연구자마다 같은 의미로 때로는 다른 의미로 사용되어 왔다.
2001년 Neuhauser 등[5]이 보고한 이후로 전정편두통에 대한 개념이 많이 알려졌음에도 불구하고 많은 임상의사들은 여전히 전정편두통의 진단과 치료에 어려움을 겪고 있다. 본 논문에서는 전정편두통을 정확하게 진단하고 치료할 수 있도록 최근의 연구를 정리하고, 특히 감별진단에 대한 단서와 근거를 강조하고자 한다.
임상증상
현재까지 전정편두통의 병태생리는 명확하게 밝혀지지 않았다. 그러나 많은 연구를 통해 전정편두통을 일으키는 다양한 유발요인이 있으며, 이러한 유발요인은 사람에 따라 다르다고 알려져 있다. 또한 유발요인을 제거하거나 회피하면 환자가 전정편두통 발작을 줄이는 데 도움이 될 수 있다. 지금까지 알려진 전정편두통의 유발요인으로는 스트레스, 불안, 수면장애, 환경요인(예: 밝은 인공 조명, 기압 변화 등), 음식(예: 치즈, 글루탐산 나트륨 함유 식품, 가공육, 훈제식품 등), 음주(예: 카페인, 알코올, 콜라), 호르몬 변화(예: 월경), 약물 등이 있다[6].
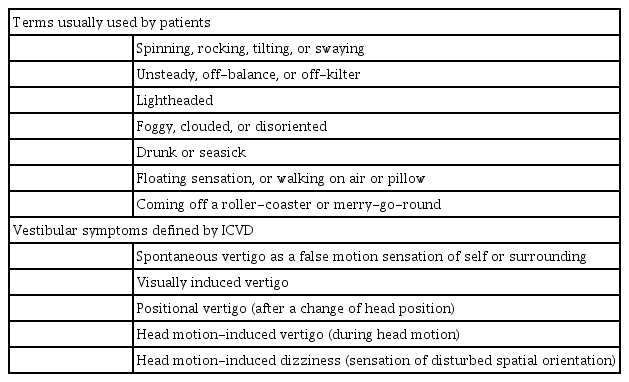
전정편두통 환자는 편두통의 기왕력을 가지고 있으며 빈도, 기간 및 편두통과의 연관성에 따라 증상이 복합적이면서 다양하게 나타난다[7]. 전정편두통 환자에서 두통 양상은 조짐 편두통과 무조짐 편두통에서 볼 수 있는 두통의 양상과 유사하며, 다양한 전정증상을 호소한다. 전정편두통 발작 동안 발생할 수 있는 전정증상으로는 자발현훈(spontaneous vertigo), 체위현훈, 머리 움직임으로 인한 현훈, 자세불안정, 진동시 등이 있다(Table 1) [8]. 그 외에도 불균형(imbalance), 공간지남력 장애(spatial disorientation), 머리 움직임으로 인한 오심 및 구토 등이 흔하다. 이중 오심과 불균형은 흔한 증상이지만 전정편두통의 비특이적 동반증상으로 알려져 있다[9]. 전정편두통 환자는 각각의 발작마다 다른 증상이 발생할 수 있으며 두통은 전정편두통 삽화를 동반할 수 있고, 일반적인 편두통의 강도보다는 덜 심각하다[8]. 그러나 약 30%의 전정편두통 발작에서는 두통 동반 없이 전정증상만 발생할 수 있다는 보고도 있다[10]. 발작의 빈도와 기간은 시간이 경과함에 따라 다양하게 나타난다[9]. 약 30%의 환자는 발작이 수 분간 지속되고, 다른 30%는 수 시간 동안 지속되며, 나머지 30%는 수일 동안 발작이 지속된다. 그 외 10%는 수 초 정도만 지속하는 발작을 보인다. 이는 머리 움직임, 시각 자극, 또는 머리 위치 변경에 의해 반복적으로 발생하는 경향이 있다[11].
진단기준
많은 연구에도 불구하고 전정편두통 환자의 신체 진찰과 실험실 검사를 통해 확진할 수 있는 특이 소견과 실험실 검사는 없다고 알려져 있다. 전정편두통의 진단은 편두통의 병력, 증상, 정도, 빈도 및 전정 삽화의 지속기간, 편두통 증상과 전정 삽화의 시간적 연관성에 근거하여 증상 발생 최소 50%에서 전정 삽화가 발생하고, 다른 원인에 의해 발생할 수 있는 경우를 제외하여 이루어졌다[12]. 전정편두통의 진단기준은 2001년에 처음으로 제안되었고, 이후에 국제두통학회(International Headache Society)의 편두통 분류 소위원회와 바라니학회(Bárány Society)의 전정질환 분류 소위원회가 협의한 합의 진단기준(consensus criteria)이 제안되었다[13]. 이는 이전에 제안된 진단기준보다 엄격한 기준을 가지고 있으며, 확정(definite) 전정편두통과 가능성이 높은(probable) 전정편두통의 진단기준을 모두 포함하고 있다. 이렇게 국제적으로 공인된 진단기준을 통해 전정편두통의 체계적인 연구가 활성화되고, 임상현장에서 전정편두통의 진단과 치료의 타당성을 정립하는 계기가 될 것으로 기대하고 있다. 현재 전정편두통은 무조짐 편두통 또는 조짐 편두통의 병력이 현재 또는 과거에 존재하며, 5분에서 72시간 동안 지속되는 중등도 또는 심도 정도의 전정 삽화가 있고, 이들 삽화의 최소한 50%에서 세 가지 편두통 증상 중 한 가지를 동반하며, 이들을 만족하는 최소 5번의 삽화가 있을 때 진단할 수 있다. 2018년 국제두통학회는 전정편두통 진단기준이 포함된 최신 진단기준을 제시했으며, 이는 국제두통분류(International Classification of Headache Disorder, ICHD)의 새로운 ICHD-3 버전의 부록에 추가되었다(Table 2) [11].
신경계 진찰 및 전정기능검사
전정편두통 환자의 진찰과 검사 소견은 매우 다양하며 일관성이 없음에도 불구하고 다른 전정질환의 감별에 도움을 준다. 증상이 없을 때 신경계 진찰 소견은 일반적으로 정상이나, 전정편두통과 관련된 비특이적 전정안구 이상이 보고된 바 있다. 환자의 48%에서 추종안구운동(smooth pursuit movement) 이상이, 10%에서 자발안진(spontaneous nystagmus)이, 28%에서 중추체위안진(central positional nystagmus) 또는 주시유발안진(gaze-evoked nystagmus) 이 관찰된다는 보고가 있었다[14]. 이런 비특이적 안구운동 이상은 5.5–11년 동안의 추적기간 동안 16%에서 41%로 증가하는 경향을 보였다[15]. 추종안구운동 이상 외에 가장 흔한 안구운동 이상은 중추체위안진이다. 한 연구에서는 환자의 약 35%에서 두진후안진(head shaking nystagmus)이 유발되며, 19%의 환자에서는 전정발작 동안 자발안진이 유발되는 것으로 보고하였다[16]. 또한 환자에게서 시고정(visual fixation)을 제거한 후 체위안진이 관찰된다는 보고도 있었다[14]. 최근 국내 보고에서도 느린 수평안진이 71.9%의 환자에서 관찰되었고, 안진을 보인 환자 모두에서 수평안진을 관찰하였는데, 이를 통해 다른 중추전정질환과 구별되는 특성으로 고려할 수 있다[17].
경부전정유발근전위(cervical vestibular evoked myogenic potential, cVEMP)는 이석(otolith) 기능 평가를 위해 광범위하게 사용하는 검사로서, 전정편두통 환자를 대상으로 한 연구에서 정상 소견을 보인다는 연구 결과와 11%의 환자에서는 비정상 소견을 보였다는 보고가 혼재했다[18]. 또한, 전정편두통에서 cVEMP보다 안구전정유발근전위(ocular vestibular evoked myogenic potential, oVEMP) 결과가 더 특이적이었다는 보고도 있었다[19]. ICHD 기준을 사용한 3건의 최근 연구에서는 비정상적인 oVEMP 소견과 정상 cVEMP 반응이 관찰되었음을 보고했는데, 이는 대조군 또는 메니에르병 환자의 반응양상과 다른 특징을 보여주었다[20].
균형장애 역시 흔히 관찰되는 소견으로 Romberg검사나 감각구성검사(sensory organization test)를 통해 이상 소견을 관찰할 수 있었다[21,22]. 정적자세검사(static posturography) 를 이용한 연구에서 대조군과 비교했을 때 전정편두통 환자에서 흔들림이 더 증가한다는 보고가 있었다[23]. 청력 손상은 일부 환자에서 발생할 수 있고, 점차 진행하는 메니에르병 환자에서의 청력 손상과는 달리 전정편두통 환자에서는 경미하거나 진행성이 없다는 보고가 있었다[24].
감별진단
1. 메니에르병
메니에르병은 일시적으로 반복되는 발작성 어지럼, 변동성 난청, 이명, 이충만감의 4대 주 증상을 특징으로 하는 내이질환으로, 보행장애, 자세불안정, 낙상 및 오심 등이 관찰된다. 전정편두통과 메니에르병의 진단은 모두 임상증상을 기반으로 이루어진다. 두 질병 모두 발작 중 이명, 청력 소실, 어지럼 등 일련의 관련 증상으로 정의되는 전정증후군이다[25]. 많은 증상들이 중복될 수 있기 때문에 전정편두통과 메니에르병의 감별은 쉽지 않다. 그러나 메니에르병의 경우 여러 번의 발작 후 점차적으로 진행하는 청력 소실이 흔한 반면, 전정편두통에서는 주로 비진행성 감각신경 난청이 발생한다는 차이가 있다. 또한 메니에르병과 전정편두통 환자는 염증유발 신호가 서로 다르며 사이토카인 패널(cytokine panel)을 감별진단을 위한 생물학적 지표로 사용할 수 있다는 보고도 있었다[25]. 전정편두통과 메니에르병을 감별하기 위해 고실내 가돌리늄(intratympanic gadolinium) 조영 자기공명영상검사를 이용한 전향 코호트 연구를 통해 3차원 실역회복(three-dimensional real inversion recovery) 자기공명영상이 두 질환을 감별하는 데 도움이 될 수 있음을 보여주었다[26]. 다른 후향 연구에서는 자기공명영상이 청각증상이 있는 전정편두통 환자와 메니에르병 환자의 감별에 도움이 될 수 있다고 하였다[27]. cVEMP 또는 oVEMP 검사를 통해 전정편두통과 메니에르병 감별 가능성을 확인하고자 실시한 전향 코흐트 연구에서는 두 질환을 구분할 수 있는 VEMP 검사는 없다고 하였다[28]. 그러나 다른 연구에서는 이석 기능장애보다 구형낭 기능장애(saccular dysfunction)가 메니에르병에서 더 흔하며, 전정편두통보다 메니에르병에서 영구적인 이석 기능장애를 보이는 경우가 더 흔하다고 보고하였다[29]. 최근 한 연구에 의하면 두부충동검사에서 이득(gain)은 양측에서 큰 차이가 없었고, 메니에르병에서 전기와우도(electrocochleography)의 이상 소견 비율이 전정편두통보다 높다는 것을 발견하였다[30]. 결론적으로 메니에르병은 상대적으로 발병 연령대가 높고, 안진, 이충만감, 청력소실, 온도안진검사 이상 소견 및 내림프수종이 더 흔히 관찰된다. 이에 반해 전정편두통에서는 두통, 빛공포증, 오심 및 조짐이 더 흔하다[31].
2. 양성돌발두위현훈
양성돌발두위현훈은 가장 흔한 말초 어지럼의 원인이다. 환자는 중력에 대한 머리 움직임이나 자세에 따른 회전성의 어지럼을 호소하며, 두위변환 안진검사에서 짧은 잠복기와 이어서 나타나는 어지럼을 동반하는 특징적인 회전상향 또는 수평안진이 관찰되는 것이 특징이다. 전정편두통과 양성돌발두위현훈 환자는 간헐적인 체위현훈을 호소한다는 공통점이 있다. 각 질환의 치료방법이 다르기 때문에 전정편두통과 양성돌발두위현훈을 감별하는 것은 임상적으로 중요하다[32]. 양성돌발두위현훈의 체위현훈이 수 초 동안 지속되는 것에 비해 전정편두통 환자의 체위현훈은 머리 위치가 유지되는 동안 지속한다는 점에서 차이가 있으며 또한 전정발작 지속시간에도 차이가 있다[33]. 증상이 나타났을 때 체위검사를 실시하여 안진의 양상을 관찰하는 것이 두 질환을 감별하는 데 도움이 될 수 있다. 전정편두통 환자의 안진은 잠복기가 짧고 지속적이며 단일 반고리관이 침범되었을 때의 특징과 일치하지 않는다[16]. 반면에 양성돌발두위현훈의 경우에는 잠복기가 관찰되고, 안진의 지속시간이 짧으며 검사를 반복함에 따라 피로도가 관찰된다는 차이가 있다[32].
3. 뇌간 조짐 편두통
뇌간 조짐 편두통은 기존에 뇌기저동맥편두통, 기저형편두통, 뇌기저형편두통으로 불렸으며 뇌간에서 시작되는 것이 명백한 조짐증상을 보이고, 적어도 두 가지 이상의 완전히 가역적인 뇌간 증상(구음장애, 현훈, 이명, 청각장애, 복시, 감각 이상에 기인하지 않은 실조, 의식 저하[Glasgow Coma Scale ≤13])을 보이며 운동 약화 또는 망막 증상은 없는 편두통을 의미한다[11,34]. 뇌간 증상 이외에 전정증상은 두통 발작 후 5분에서 60분까지 지속한다[11]. 그러나 전정편두통은 이러한 진단기준을 충족하지 못한다는 차이가 있다.
4. 후순환 허혈
후순환 허혈(posterior circulation ischemia)의 증상 중 하나로 고립현훈(isolated vertigo)이 나타날 수 있다. 뇌허혈의 경우 향후 뇌졸중으로 진행할 위험성이 높기 때문에 뇌혈관 기원의 고립현훈 환자와 전정편두통 환자를 감별하는 것은 중요하다. 후순환 허혈의 증상은 기립어지럼(orthostatic dizziness)으로부터 편측 또는 양측으로 발생하는 운동 및 감각증상, 구음장애, 현훈, 이명, 보행실조, 복시, 동측반맹(homonymous hemianopsia) 등 다양하게 나타난다[35]. 후순환 허혈 환자는 전정편두통 환자에 비해 고령, 고혈압, 고지혈증, 당뇨와 같은 동맥경화와 관련한 혈관 위험인자를 가지고 있는 경우가 더 많다. 반면에 전정편두통의 경우에는 상대적으로 발병연령이 어리고, 여성이 더 많다. 또한 멀미, 빛공포증, 소리공포증이 더 흔하다는 점이 후순환 허혈과의 감별점이다. 뇌 자기공명영상검사와 뇌 자기공명혈관검사는 감별을 위한 중요한 검사이다[36].
5. 전정신경염
전정신경염(vestibular neuritis)은 급성 또는 아급성 자발현훈을 일으키는 흔한 원인질환 중 하나이며, 특징적인 임상증상으로 현훈, 오심 및 구토, 진동시 및 자세불안정 등을 보인다. 건측으로 향하는 자발 수평-회선 안진을 보이며, 이환된 세반고리관에서 두부충동검사 이상 및 칼로리 마비와 전정유발근전위에서의 반응 감소를 보인다[37]. 전정신경염의 주된 발생 요인은 내이 또는 전신 바이러스 감염이며, 많은 전정신경염 환자에서 증상 발생 전 수일간 지속되는 상기도 감염의 병력을 발견할 수 있다. 따라서 감염 여부에 대한 병력 청취는 전정신경염과 전정편두통을 감별할 수 있는 단서를 제공하며, 무엇보다 전정신경염은 전정편두통의 진단기준을 충족시키지 못하기 때문에 편두통에 대한 병력 청취를 통해 쉽게 감별할 수 있다.
6. 전정발작
전정발작(vestibular paroxysmia)은 8번 뇌신경이 혈관에 의해 압박되어 발작성으로 어지럼을 일으키는 신경혈관 압박증후군의 하나로, 2016년 바라니학회에서 진단기준이 제시되었다[38]. 확정 전정발작(definite vestibular paroxysmia) 으로 진단하려면 반드시 carbamazepine 혹은 oxcarbazepine에 반응이 있어야 한다는 항목이 기준에 포함되어 있다. 전정발작은 일반적으로 만성화하는 경과를 취하며 일부 환자는 연간 수백 건의 발작을 경험한다고 알려져 있다. 전정발작의 경우 발작 빈도가 잦고 1분 이내의 현훈을 경험하나, 전정편두통은 발작 빈도는 적고 발작시간이 더 길며(5분–72시간) 편두통 증상을 동반하는 경우가 많다는 차이가 있다.
7. 제2형 간헐실조
제2형 간헐실조(episodic ataxia type 2)는 간헐실조의 아형 중 가장 흔한 형으로, 수 시간 정도 지속되는 실조와 발작간기 안진(interictal nystagmus)을 특징으로 한다. 대개 20세 이전에 발병하며, 약 50% 이상의 환자에서 실조와 함께 현훈, 오심, 구토 증상이 동반된다. 편두통 역시 50% 이상의 환자에서 동반될 수 있다. 제2형 간헐실조는 19번 염색체 단완에 위치한 CACNA1A 유전자 변이로 발생한다. CACNA1A 유전자는 P/Q형 칼슘 통로 중 pore-forming subunit인 Cav2.1를 부호화하여, 세포의 탈분극과 관련된 칼슘 이동에 중요한 역할을 한다[39]. 다른 아형에 비해 아세타졸아마이드(acetazolamide) 치료에 반응이 좋은 것으로 알려져 있다. 임상 양상만으로 제2형 간헐실조와 전정편두통을 감별하기 어려울 수 있지만 가족력, 발병 연령, 유발인자, 뇌 자기공명영상 소견, 아세타졸아마이드 에 대한 반응 등이 감별에 도움이 될 수 있다.
치 료
전정편두통 환자를 대상으로 하는 대규모 연구가 아직 부족하지만 일반적으로 생활방식의 교정, 음식 조절, 약물치료, 전정재활, 탁구와 같은 공간지남력 향상을 위한 활동 등이 전정편두통 환자의 치료방법으로 소개되었다. 전정편두통 증상이 미치는 심리ㆍ사회적 영향을 감안할 때 각 환자의 요구에 따른 치료전략을 세우는 것이 중요하다. 그 예로 적포도주, 숙성 치즈, 인공 감미료, 가공육, 초콜릿, 카페인, 글루탐산 나트륨(monosodium glutamate) 및 알코올과 같은 음식을 피하는 식이조절 및 유발요인 제거가 증상 감소에 효과적인 것으로 밝혀졌다[40].
현재 임상에서 전정편두통의 급성 발작이나 예방을 위한 약물치료는 일반 편두통에 사용하는 약물과 거의 같은 종류의 약을 사용하고 있다. 많이 사용되고 있는 약물의 종류로는 항고혈압제, 항우울제, 뇌전증 약이 있으나 주로 소규모 연구 결과만이 보고되었고, 전정편두통 예방을 위한 이들 약물의 효과를 확인할 수 있는 무작위 대조시험의 근거는 충분하지 않다(Table 3) [14,41]. Propranolol과 같은 베타차단제, verapamil과 같은 칼슘통로 차단제, topiramate나 lamotrigine과 같은 뇌전증 약은 편두통 예방에 효과적인 편이지만 전정편두통 치료에서 이들 약물의 역할은 명확하지 않는 상태이다[14,42]. 전정편두통 환자를 대상으로 한 전향 무작위 비속임약 대조연구(prospective randomized non-placebo-controlled study)에서 flunarizine이 현훈의 강도와 빈도를 감소시키는 데 효과적이라는 보고를 한 바 있다[43]. 다른 후향 연구에서는 cinnarizine이 전정편두통 환자의 현훈 빈도를 감소시켰다는 보고도 있었다[44]. 광범위한 작용 기전을 지닌 삼환계 항우울제는 간헐적인 편두통 증상을 감소시키는 데 효과적인 것으로 나타났다[45]. 선택세로토닌재흡수억제제(selective serotonin reuptake inhibitor)와 세로토닌-노르에피네프린 재흡수 억제제(serotonin-norepinephrine reuptake inhibitors)도 전정편두통 예방에 효과가 있음을 보고하였다[44,45].
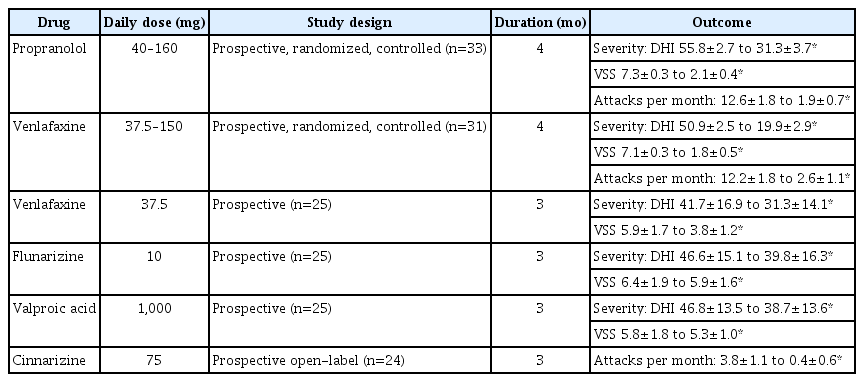
Summary of studies on preventive treatments for vestibular migraine defined based on the ICHD-3 criteria
최근 소분자 칼시토닌유전자관련펩티드(calcitonin-gene related peptide, CGRP) 수용체 길항제와 CGRP 자체 또는 수용체에 대한 단클론항체가 편두통 예방 약제로 승인되었다. CGRP 수치는 만성편두통 환자에서 증가한다. CGRP는 인간의 와우(cochlea)와 전정신경말단(vestibular end organ)에서도 발견되며 전정생리에서도 역할을 한다[46]. 그러나 CGRP가 전정편두통 발병기전에 어떤 역할을 하는지, 소분자 CGRP 수용체 길항제와 단클론항체가 전정편두통 치료에 효과적인지는 밝혀지지 않았다[46].
전정재활은 다른 전정질환의 경우와 마찬가지로 전정편두통 환자의 증상을 완화시키고 회복을 촉진하는 데 효과가 있었다[47]. 전정재활에 초점을 맞춘 대부분의 연구가 전정재활이 환자에게 효과가 있음을 보여주었지만 전정편두통 환자에서 전정재활치료의 효과를 평가한 무작위 대조연구는 없는 상태이다[48]. 14명의 전정편두통 환자와 전정편두통 진단기준에는 해당하지 않지만 전정기능 장애가 있는 25명의 편두통 환자를 대상으로 전정재활의 효과를 평가한 연구에서 두 군 모두 4개월 이내에 유의하게 개선된 결과를 보고하였다[49]. 20명의 전정편두통 환자에게 9주간 맞춤형 전정재활 프로그램을 실시한 다른 전향 연구에서도 환자에게 적용된 약물치료의 여부 및 약물의 종류와는 상관없이 효과가 있다고 보고하였다[50]. 실제 전정재활은 전신상태가 약화되었거나 시각 의존이 있는 환자에게 특히 도움이 될 수 있다. 전정편두통 환자는 머리 움직임이나 체위 변환에 의해 어지럼과 방향 감각의 상실을 경험하며, 공간지남력에 대한 다감각통합에서 기능장애를 겪을 가능성이 높다. 따라서 탁구와 같이 공간지각(spatial perception)과 운동 협조(motor coordination) 를 향상시킬 수 있는 활동은 이런 환자의 증상 완화에 도움이 될 수 있다.
결 론
흔한 전정질환 중 하나임에도 불구하고, 현재까지도 전정편두통의 병태생리는 명확하게 밝혀지지 않은 상태이다. 지금까지 전정편두통의 진단은 전적으로 병력과 임상증상에 의존해왔지만 국제두통학회와 바라니학회의 노력으로 전정편두통의 진단기준이 보다 명확하게 제시되었다. 또한 구체적이고 명확한 생물표지자(biomarker)가 없기 때문에 다른 전정질환을 감별하기 위해서는 임상증상의 차이에 의존하고 있으나, 전정기능검사는 다른 전정 질환을 감별하는 데 도움이 될 수 있다. 다양한 전정기능 검사 결과가 전정편두통 환자에게서 발견되며, 이러한 결과의 유동성은 이전 연구에서 사용된 표준 진단기준의 부족 또는 현재 전정편두통 진단기준이 임상증상에만 의존하는 것과 관련이 있을 수 있고, 다른 전정질환 환자가 포함되었을 가능성을 배제하지 못한다.
다른 유형의 편두통과 마찬가지로 치료와 예방을 위한 여러 약제가 전정편두통 환자에게 사용되고 있으며 여러 연구에서 그 효과를 증명하고 있다. 그러나 현재까지 이러한 약물의 효능은 대규모 무작위 위약 대조연구를 통해 규명되지는 못한 상태이다. 또한 생활방식의 교정, 전정 재활을 포함한 비약물 치료도 전정편두통 치료와 예방에 도움이 되는 것으로 나타났다. 따라서 향후 전정편두통의 기전에 대한 명확한 규명을 통해 다양한 진단과 감별진단 방법을 개발하고 효과적인 치료전략을 수립하는 노력이 필요하다.
Notes
이해관계(CONFLICT OF INTEREST)
저자들은 이 논문과 관련하여 이해관계의 충돌이 없음을 명시합니다.
연구 지원(FUNDING/SUPPORT)
이 논문은 2021학년도 원광대학교의 교비 지원에 의해 수행되었습니다.
저자 기여(AUTHOR CONTRIBUTIONS)
Conceptualization, Data curation, Methodology, Funding acquisition: HSL; Formal analysis, Project administration: YSK, HSL; Investigation, Visualization: YSK; Writing–original draft: YSK, HSL; Writing–review & editing: YSK, HSL.
All authors read and approved the final manuscript.